SE AVVERTI:
- - bruciore vulvare (come di una sigaretta o di un acido corrosivo sulla vulva) che può arrivare all’ano o al clitoride e all'uretra,
- - sensazione di calore anomalo
- - irritazione, come se ci fosse una abrasione, sino ad arrivare alla presenza di microtagli o tagli veri e propri (soprattutto alla forchetta posteriore dopo i rapporti),
- - sensazione di spilli che entrano nella mucosa,
- - scariche elettriche o spasmi in vagina,
- - sensazione di livido e indolenzimento
- - bruciore uretrale,
- - bruciori vulvari che vanno e vengono,
- - fastidio o sensazioni anomale del clitoride
- - impossibilità di avere i rapporti per il dolore alla penetrazione, all'ingresso della vagina in basso (forchetta),
- - sensazione di estrema secchezza, prurito, gonfiore o fastidio generalizzati,
- - continua sensazione di irritazione in un punto della vulva, ma all'osservazione non si evidenzia mai nulla
- - dolore che aumenta stando seduta, magari stando in macchina o davanti al computer a lungo
POTRESTI AVERE UNA VULVODINIA!
(i sintomi su riportati sono stati estratti dall'anamnesi di migliaia di pazienti che presentano vulvodinia)
VEDI ANCHE VULVODINIA: LE DIMENSIONI DEL PROBLEMA
La Vulvodinia (o meglio la sindrome del dolore vulvare) è:
- un fastidio vulvare cronico,
- spesso descritto come bruciore,
- che si verifica in assenza di alterazioni clinicamente visibili e/o in assenza di uno specifico disordine neurologico,
- della durata superiore a 3 mesi,
- che può essere associato a fattori potenziali di sviluppo dei sintomi,
Può comparire spontaneamente o provocato da stimoli leggeri e apparentemente innocui, che non giustificano il fastidio percepito dalla donna!
Sino a pochi anni fa la maggior parte dei medici ritenevano che la vulvodinia non fosse una malattia reale, ma un’alterazione di natura psicosomatica, correlata solo a stati di ansia e stress! Per questo motivo le pazienti si sentivano sminuite e incomprese ed erano riluttanti a parlare dei propri sintomi che venivano considerati solo frutto di fantasia. Ancora oggi non viene diagnosticata in molte donne se non molto tardivamente…
I TERRIBILI SINTOMI DELLA VULVODINIA
Nella Vulvodinia i sintomi (dolore, bruciore cronico, sensazione di spilli, scariche elettriche, dolore puntorio, indolenzimento come un livido ecc.) durano da più di tre mesi, possono comparire spontaneamente senza nessuna causa apparente, oppure al minimo sfioramento, inserendo un tampone vaginale, facendo jogging, andando in bicicletta o semplicemente camminando. La biancheria intima sembra una tortura e la paziente non vede l'ora di tornare a casa per togliersi tutto. A volte la donna non riesce neanche a stare seduta e ha sollievo solo stando distesa a letto, al caldo, a gambe divaricate e senza indumenti. Molto spesso questi sintomi simulano una infezione da candida, ma anche dopo ripetute e lunghe terapie antimicotiche i disturbi non scompaiono.
I fastidi possono essere altalenanti nella settimana, andare e venire senza motivo, prima durante o dopo la mestruazione, con il freddo, l’umido e in periodi di maggiore stress psicologico, addirittura variare durante la giornata tendendo a peggiorare la sera.
il prurito non e’ un sintomo della vulvodinia
Ma la notte...quasi magicamente...i sintomi si acquietano!

Il rapporto sessuale è dolorosissimo per la donna affetta da vulvodinia!
La paziente ha la sensazione che la vagina si troppo stretta per il rapporto, che ci sia un blocco, uno scalino doloroso da superare. A volte, dopo una difficoltosa penetrazione, il rapporto può essere portato a termine, ma il risultato è spesso la comparsa di abrasioni e tagli sulla zona vulvare che durano giorni e giorni. Frequentemente, dopo i rapporti, compare gonfiore, disuria (difficoltà a urinare) e bruciore urinario senza l’evidenza clinica e microbiologica di una cistite batterica.
Nella dispareunia superficiale da vulvodinia, la particolare intensità dei sintomi, il coinvolgimento della vita affettiva e sessuale, l’alterazione globale della qualità della vita possono condurre la donna con vulvodinia a forti stati di ansia e depressione.
vedi anche: come capisco se ho la vulvodinia?
LA VULVA
La vulva è la parte esterna dell’organo genitale femminile. E' il centro della risposta sessuale femminile. E’ composta da più parti che comprendono:
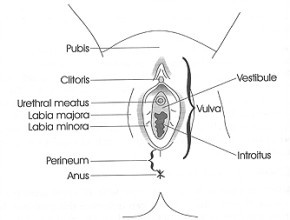
- il monte di Venere,
- le grandi labbra,
- le piccole labbra,
- il clitoride,
- il vestibolo,
- il meato uretrale esterno
- l’introito (ingresso) vaginale.
VEDI ANCHE ANATOMIA E INNERVAZIONE DELLA VULVA E DEL PAVIMENTO PELVICO
COME SI MANIFESTANO I SINTOMI DELLA VULVODINIA
In base alla zona in cui vengono avvertiti i sintomi la vulvodinia può essere definita come localizzata o generalizzata.
Vulvodinia localizzata
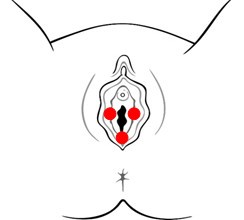
E' la forma più frequente e tipica delle donne più giovani. Prende il nome dalla zona in cui è presente il dolore (vestibolodinia, clitoridodinia ecc.). Il dolore vulvare è localizzato nella maggior parte dei casi nel vestibolo (vestibolodinia) cioè la zona che circonda l’apertura della vagina e va dall'imene alle piccole labbra (entro la linea di Hart), che può essere sede di eritema di vario grado. Il fastidio è rappresentato spesso da una sensazione di bruciore e compare dopo uno sfregamento o una pressione, come durante il rapporto sessuale. Anche in questa forma il dolore può essere costante o saltuario, scatenato da un leggero stimolo o più raramente spontaneo.
Vulvodinia generalizzata.
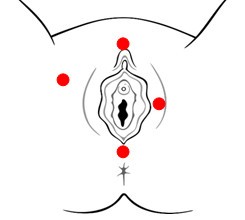
In questi casi i sintomi sono presenti in tutta la vulva (possono essere localizzati in qualsiasi area innervata dal nervo pudendo). Il dolore vulvare può essere costante o saltuario, spontaneo o scatenato da un leggero stimolo come uno sfioramento o una pressione. A volte il bruciore vulvare interessa la cute perineale e si accompagna a disturbi rettali, uretrali e spasmo dei muscoli del pavimento pelvico. Spesso non sono presenti segni di eritema (arrossamento). E' più frequente in perimenopausa e rappresenta circa il 20% di tutte le vulvodinie. Può essere provocata ma più frequentemente è spontanea.
La vulvodinia può essere primaria...
i sintomi si manifestano fin dai primi episodi di penetrazione
vaginale (in concomitanza con l’inizio dell'attività sessuale o con l’utilizzo di assorbenti interni).
oppure può essere secondaria...
i sintomi si presentano successivamente ad un evento (la paziente ricorda un periodo della sua vita senza vulvodinia). La donna può iniziare a provare disagio o modesto dolore all’introito vaginale solo ad un certo punto della sua vita, in occasione di visite ginecologiche, o di rapporti sessuali più intensi, o in periodi di forte stress; successivamente nel tempo può sviluppare episodi di bruciore vestibolare non provocato, fino ad arrivare eventualmente ad una condizione di vulvodinia generalizzata, spontanea, quotidiana.
vedi anche classificazione della vulvodinia
I FATTORI POTENZIALI ASSOCIATI ALLA VULVODINIA
La Vulvodinia è una sindrome dolorosa complessa, che si manifesta con sintomi molto vari e i medici ancora non hanno la certezza di quali siano le cause esatte.
La ricerca ha mostrato che alcuni fattori possono potenzialmente essere associati allo sviluppo e al mantenimento di questa condizione clinica. Per tale motivo la vulvodinia è inquadrata come una malattia multifattoriale. Le evidenze accumulate finora rendono verosimile l’ipotesi che si instauri una cascata di eventi che portano al manifestarsi della patologia.

DAL SINTOMO ALLA MALATTIA: IL DOLORE
Il dolore è un fenomeno fisiologico con una funzione protettiva e positiva quando è espressione di una corretta risposta adattativa del sistema nervoso che evita o limita un danno tessutale (metto un dito sul fuoco, sento dolore, quindi allontano il dito dal fuoco!). Questo è il dolore nocicettivo, che è causato dall'attivazione dei nocicettori diffusi nel corpo, (recettori termici, di pressione, chimici) i quali rilevano stimoli nocivi che hanno il potenziale di causare danno ai tessuti.
Il dolore è un fenomeno patologico e dannoso quando è espressione di un’alterata risposta adattativa del sistema nervoso, in assenza di un reale problema tissutale scatenante. Questo è il dolore neuropatico, che è causato da un danno dei neuroni del sistema nervoso coinvolti nella percezione del dolore , senza la presenza effettiva di un danno tessutale. Provoca l'anormale percezione di stimoli che non sarebbero dolorosi ma che vengono "avvertiti" come dolorosi. Il dolore neuropatico è persistente ed è esso stesso una malattia.
Il dolore neuropatico caratteristico della vulvodinia è il risultato finale di una sommatoria di fattori sequenziali che, alterando le terminazioni nervose vulvari, provocano una modificazione della percezione normale trasformandola in dolorosa.
Il dolore neuropatico nell'ipersensibilità vulvare viene descritto come:
• Iperalgesia in cui lievi stimoli dolorosi vengono percepiti come dolore di forte intensità
• Allodinia in cui stimoli normalmente non in grado di provocare sensazioni dolorose vengono percepiti come dolorosi (ad esempio stimoli tattili).
Recentemente l' Associazione Internazionale per lo Studio del Dolore (IASP) ha coniato per questo tipo di affezioni il termine di "dolore
nociplastico", definito come «un dolore con alterata nocicezione senza chiara evidenza di danno tissutale o malattia del sistema nervoso
somatosensoriale». Questa definizione enfatizza l'importanza della sensibilizzazione del sistema nervoso centrale che risponde al dolore cronico aumentandone la percezione.
IL DOLORE NELLA VULVODINIA
Le condizioni cliniche caratterizzate da dolore vulvare vengono distinte clinicamente in due gruppi principali:
- - il dolore vulvare che compare senza alcuna causa clinica identificabile, che può essere definito VULVODINIA
- - Il dolore vulvare causato da un disordine specifico, che non rientra in una diagnosi di vulvodinia in quanto ne sono individuabili le cause organiche specifiche.
- - infettive (vulvovaginiti batteriche, micotiche, herpes..)
- - infiammatorie (dermatosi come lichen..)
- - neoplastiche
- - neurologiche (nevralgia posterpetica, compressioni o lesioni del nervo..)
- - iatrogene (interventi chirurgici..)
- - da deficit ormonali (la menopausa..)
L'INFIAMMAZIONE NELLA GENESI DELLA VULVODINIA
La vulvodinia è una patologia complessa, in grado di compromettere seriamente la qualità della vita della donna, la cui eziologia, ovvero le cui cause, non sono ancora completamente chiarite,
Numerosi studi indicano come l’infiammazione sia l’elemento principale per l’insorgenza del dolore neuropatico della vulvodinia. Una condizione di infiammazione cronica sarebbe in grado creare un danno delle fibre nervose vulvari innescando il dolore neuropatico che porterebbe a una alterata percezione degli stimoli e al perpetuarsi della sintomatologia dolorosa anche quando la causa originaria non agisce più.
L'infiammazione ripetuta e persistente può essere causata da condizioni varie, ad esempio rapporti sessuali dolorosi che provocano microtraumi del vestibolo, cistiti recidivanti, vaginiti recidivanti soprattutto da candida, ipertono del pavimento pelvico, irritazioni meccaniche come sfregamenti, microtraumi ripetuti da attività sportiva troppo intensa tipo spinning step e bicicletta, trattamenti terapeutici invasivi, stipsi cronica, emorroidi e ragadi anali, interventi ginecologici come episiotomia, irritazioni da sostanze chimiche.
l'infiammazione ha come agente principale la cellula immunitaria chiamata mastocita. I mastociti producono in grande quantità sostanze infiammatorie e sostanze neurotrofiche, molecole che inducono la crescita delle fibre nervose periferiche.
Secondo la teoria patogenetica più recente della vulvodinia, l'eccessiva attivazione dei mastociti causato dall'infiammazione cronica provocherebbe un alterato accrescimento delle piccole fibre nervose periferiche del nervo pudendo, rendendo queste fibre più dense, più superficiali e ipersensibili. Questo sarebbe il meccanismo responsabile dell'iperalgesia e dell'allodinia che la paziente avverte a livello vulvare. L'iperattivazione dei mastociti a sua volta incrementerebbe il processo infiammatorio in un circolo vizioso senza via di uscita. L'infiammazione nel tempo si svincolerebbe dalla causa che l’ha generata continuando ad agire anche ormai in assenza della patologia iniziale.
IL RUOLO DEL PAVIMENTO PELVICO NELLA VULVODINIA
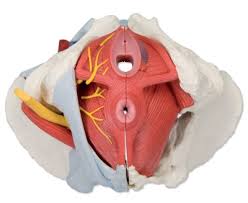
Le evidenze scientifiche concordano nel descrivere la vulvodinia come una sindrome le cui principali caratteristiche sono: ipersensibilità vulvare e disfunzione ipertonica del pavimento pelvico.
Le ricerche riportano la presenza di un'aumentata attività del pavimento pelvico nell'80% - 90% delle pazienti con vulvodinia. Viene definito ipertono o iperattività del pavimento pelvico l'aumentata attività del muscolo elevatore dell’ano (il piano muscolare che sorregge e circonda su 3 lati la vagina, la vulva e il retto),
L'iperattività muscolare è infatti correlata all’intensità della sintomatologia della vulvodinia. Studi elettromiografici condotti sul pavimento pelvico di pazienti con vulvodinia evidenziano vari tipi di disfunzioni muscolari, principalmente l' ipertono del pavimento pelvico, secondariamente la diminuita capacità contrattile e lo scarso controllo volontario della muscolatura. E' da sottolineare che nella maggior parte dei casi le pazienti non sono consapevoli della propria disfunzione muscolare.
I sintomi minzionali che si manifestano nella vulvodinia quali la difficoltà a iniziare la minzione, la difficoltà a svuotare completamente la vescica, l'urgenza e la frequenza continue, sarebbero causati dall'ipertono del pavimento pelvico.
È ancora oggetto di discussione se la disfunzione muscolare possa essere un fattore predisponente, preesistente alla comparsa del dolore vulvare, o un fattore secondario, successivo allo stato infiammatorio cronico e conseguente al dolore da vulvodinia.
L’ipertono del pavimento pelvico infatti può agire come fattore di predisposizione in due modi:
- - lo stato cronico di contrattura, attraverso una vasocostrizione prolungata, determina una riduzione del flusso di sangue/ossigeno e nutrienti a livello dei tessuti con conseguente ischemia, liberazione di sostanze pro infiammatorie che causano iperproliferazione delle fibre nervose locali, sintomi dolorosi e comparsa di trigger points dolorosi.
- - la contrattura, provocando il restringimento dell’introito vaginale, lo sottopone a maggiore trazione durante i rapporti causando frequenti microtraumatismi e conseguenti infiammazioni
Ma l’ipertono del pavimento pelvico potrebbe anche essere una conseguenza del dolore vulvare a causa della contrazione muscolare che la donna metterebbe in atto come reazione di difesa al dolore.
LA DIAGNOSI
La visita ginecologica deve essere mirata a far emergere le alterazioni specifiche presenti nella vulvodinia:
- - una raccolta completa dell’anamnesi che comprenda tutta la storia clinica della paziente,
- - un esame obiettivo con la mappatura delle zone dolorose che escluda lesioni presenti riferibili ad altre patologie o infezioni,
- - un esame della muscolatura del pavimento pelvico con la valutazione delle alterazioni della funzionalità, alterazioni della coordinazione con altri gruppi muscolari, e presenza di trigger/tender points.
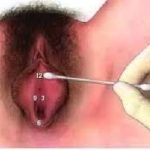
- - lo swab test (test dell’ipersensibilità alla pressione effettuata con l’apice di un cotton fioc - test di Friederich).
Nel sospetto di vulvodinia è importante escludere la presenza di infezioni vulvovaginali clinicamente significative, cistiti e vaginiti, dermatiti e dermatosi, patologie neoplastiche e altre patologie neurologiche.
SWAB TEST
Si effettua toccando delicatamente alcuni specifici punti della zona vestibolare con la punta di un cotton fiock (Test di Friedrich). Questi contatti provocano una sensazione di dolore o bruciore vulvare esagerati in presenza di una mucosa rosea e senza lesioni. Questo test è importante anche per la valutazione del dolore nel tempo, in controlli successivi.
vedi anche il questionario di valutazione della vulvodinia
PERCHE' E’ IMPORTANTE FARE LA DIAGNOSI IL PRIMA POSSIBILE?
Non potete immaginare quante donne abbiano sintomi da vulvodinia senza saperne il perchè! E nessuno ha spiegato loro il motivo di tutti i disturbi che avvertono...spesso la ricerca delle cause procede a tentoni, senza una direzione logica, provando farmaci in modo fortuito nel sempre maggiore scoraggiamento della paziente
La ricerca ci dice che la vulvodinia colpisce fino al 16% delle donne, anche se la percentuale potrebbe essere sottostimata. Gli studi scientifici affermano che l’età di insorgenza è giovanile, usualmente nella terza e quarta decade della vita.
In realtà ho potuto effettuare la diagnosi di vulvodinia in donne che avevano dai 12 ai 80 anni! Con i sintomi più vari e insidiosi che può interpretare solo chi conosce bene questa patologia.
IMPORTANTE E' LA TEMPESTIVITA' DELLA DIAGNO, PERCHE' CON IL TRASCORRERE DEL TEMPO E' PIU' DIFFICILE E PIU' LUNGO IL PERCORSO PER CANCELLARE LA MEMORIA DEL DOLORE
s
GUARIRO’ MAI?
Si, guarire è possibile. Ci vuole molta forza, costanza, determinazione e….. un buon medico!
La terapia è multimodale, poichè deve correggere tutti i meccanismi patogenetici coinvolti che hanno scatenato i sintomi. Non esiste quindi un protocollo standard per curare la vulvodinia, è un percorso terapeutico non breve e le cure vanno personalizzate e verificate con un feedback continuo tra medico e paziente.
La terapia mira a ridurre l’iperattività del mastocita, a modulare l'eccessiva risposta al dolore, a rilassare i muscoli del pavimento pelvico, a curare le disfunzioni psicologiche della sindrome dolorosa, a rimuovere le patologie che possano avere innescato il meccanismo infiammatorio iniziale e a riportare la paziente a una condizione fisica, emotiva e psicologica di benessere.
I presidi terapeutici più importanti sono:
Eliminare ogni fattore potenzialmente irritante che possa causare bruciore vulvare (prevenire vaginiti e cistiti, evitare step, spinning, bicicletta, interrompere momentaneamente i rapporti ecc.)
Consigliare adeguate norme igienico-comportamentali (evitare pantaloni stretti, biancheria sintetica, perizoma ecc.). Può essere consigliata una biancheria in maglina di seta naturale medicata che ha una azione antiinfiammatoria e antimicotica/antibatterica.
Usare sempre un lubrificante durante i rapporti
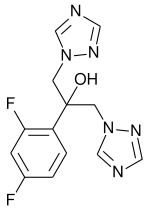
Usare farmaci che riducano l'iperattività del mastocita (Palmitoiletanolamide, acido alfa-Lipoico, acidi omega3, antiinfiammatori naturali, gel antiinfiammatori locali)
Utilizzare farmaci che desensibilizzino le vie nervose del dolore:
- Antidepressivi Triciclici (es.amitriptilina)
- Anticonvulsivanti (es.gabapentina)
- Antidepressivi SSNRI (es. duloxetina, venflaxina)
- Cannabidiolo
Farmaci miorilassanti antispastici ad azione centrale (es. Baclofene)
Rieducazione perineale: cognitivizzazione del pavimento pelvico, terapia manuale e mobilizzazione dei tessuti con tecniche di stretching, trattamento dei trigger points dolorosi sec. il protocollo di Standford, respirazione diaframmatica, eliminazione di contrazioni agoniste e antagoniste, automatizzazione della corretta attività muscolare perineale,
BIOFEEDBACK
TECAR TERAPIA del pavimento pelvico
ELETTROSTIMOLAZIONE ANTALGICA (TENS)
RADIOFREQUENZA
TTNS (Stimolazione transcutanea del nervo tibiale posteriore)
Infiltrazioni sottomucose vestibolari di cortisonici+anestetici locali
Tecniche di blocco del Nervo Pudendo
Psicoterapia Cognitivo-Comportamentale con EMDR
TI POTREBBERO INTERESSARE ANCHE:



 le, della normale flora vaginale che è costituita prevalentemente da lattobacilli.
le, della normale flora vaginale che è costituita prevalentemente da lattobacilli. 
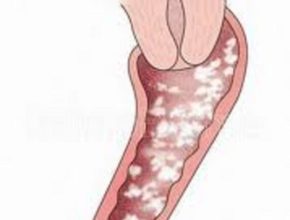
 to in una situazione di aggressività che gli viene consentita dalle mutate condizioni ambientali, diventa patogeno e si trasforma da lievito commensale (di forma ovoidale) in pseudo ifa o ifa (con forma di filamento sottile) e produce enzimi che gli conferiscono una particolare adesività alla mucosa vaginale e sostanze che provocano irritazione. La mucosa viene invasa dalla candida e compare una intensa risposta immunitaria che si manifesta col rossore e bruciore.
to in una situazione di aggressività che gli viene consentita dalle mutate condizioni ambientali, diventa patogeno e si trasforma da lievito commensale (di forma ovoidale) in pseudo ifa o ifa (con forma di filamento sottile) e produce enzimi che gli conferiscono una particolare adesività alla mucosa vaginale e sostanze che provocano irritazione. La mucosa viene invasa dalla candida e compare una intensa risposta immunitaria che si manifesta col rossore e bruciore.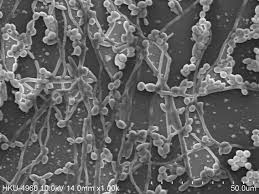

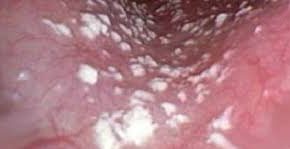
 La candida può essere causata anche da attività che provocano irritazione della zona vulvare, come spinning e bicicletta, jeans stretti, salvaslip e indumenti sintetici (i famosi perizomi!), che danno sfregamento nelle zone intime delicate.
La candida può essere causata anche da attività che provocano irritazione della zona vulvare, come spinning e bicicletta, jeans stretti, salvaslip e indumenti sintetici (i famosi perizomi!), che danno sfregamento nelle zone intime delicate.