qui sotto il video!
Articoli
LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
SE AVVERTI:
- - bruciore vulvare (come di una sigaretta o di un acido corrosivo sulla vulva) che può arrivare all’ano o al clitoride e all'uretra,
- - sensazione di calore anomalo
- - irritazione, come se ci fosse una abrasione, sino ad arrivare alla presenza di microtagli o tagli veri e propri (soprattutto alla forchetta posteriore dopo i rapporti),
- - sensazione di spilli che entrano nella mucosa,
- - scariche elettriche o spasmi in vagina,
- - sensazione di livido e indolenzimento
- - bruciore uretrale,
- - bruciori vulvari che vanno e vengono,
- - fastidio o sensazioni anomale del clitoride
- - impossibilità di avere i rapporti per il dolore alla penetrazione, all'ingresso della vagina in basso (forchetta),
- - sensazione di estrema secchezza, prurito, gonfiore o fastidio generalizzati,
- - continua sensazione di irritazione in un punto della vulva, ma all'osservazione non si evidenzia mai nulla
- - dolore che aumenta stando seduta, magari stando in macchina o davanti al computer a lungo
POTRESTI AVERE UNA VULVODINIA!
(i sintomi su riportati sono stati estratti dall'anamnesi di migliaia di pazienti che presentano vulvodinia)
VEDI ANCHE VULVODINIA: LE DIMENSIONI DEL PROBLEMA
La Vulvodinia (o meglio la sindrome del dolore vulvare) è:
- un fastidio vulvare cronico,
- spesso descritto come bruciore,
- che si verifica in assenza di alterazioni clinicamente visibili e/o in assenza di uno specifico disordine neurologico,
- della durata superiore a 3 mesi,
- che può essere associato a fattori potenziali di sviluppo dei sintomi,
Può comparire spontaneamente o provocato da stimoli leggeri e apparentemente innocui, che non giustificano il fastidio percepito dalla donna!
Sino a pochi anni fa la maggior parte dei medici ritenevano che la vulvodinia non fosse una malattia reale, ma un’alterazione di natura psicosomatica, correlata solo a stati di ansia e stress! Per questo motivo le pazienti si sentivano sminuite e incomprese ed erano riluttanti a parlare dei propri sintomi che venivano considerati solo frutto di fantasia. Ancora oggi non viene diagnosticata in molte donne se non molto tardivamente…
I TERRIBILI SINTOMI DELLA VULVODINIA
Nella Vulvodinia i sintomi (dolore, bruciore cronico, sensazione di spilli, scariche elettriche, dolore puntorio, indolenzimento come un livido ecc.) durano da più di tre mesi, possono comparire spontaneamente senza nessuna causa apparente, oppure al minimo sfioramento, inserendo un tampone vaginale, facendo jogging, andando in bicicletta o semplicemente camminando. La biancheria intima sembra una tortura e la paziente non vede l'ora di tornare a casa per togliersi tutto. A volte la donna non riesce neanche a stare seduta e ha sollievo solo stando distesa a letto, al caldo, a gambe divaricate e senza indumenti. Molto spesso questi sintomi simulano una infezione da candida, ma anche dopo ripetute e lunghe terapie antimicotiche i disturbi non scompaiono.

I fastidi possono essere altalenanti nella settimana, andare e venire senza motivo, prima durante o dopo la mestruazione, con il freddo, l’umido e in periodi di maggiore stress psicologico, addirittura variare durante la giornata tendendo a peggiorare la sera.
il prurito non e’ un sintomo della vulvodinia
Ma la notte...quasi magicamente...i sintomi si acquietano!

Il rapporto sessuale è dolorosissimo per la donna affetta da vulvodinia!
La paziente ha la sensazione che la vagina si troppo stretta per il rapporto, che ci sia un blocco, uno scalino doloroso da superare. A volte, dopo una difficoltosa penetrazione, il rapporto può essere portato a termine, ma il risultato è spesso la comparsa di abrasioni e tagli sulla zona vulvare che durano giorni e giorni. Frequentemente, dopo i rapporti, compare gonfiore, disuria (difficoltà a urinare) e bruciore urinario senza l’evidenza clinica e microbiologica di una cistite batterica.
Nella dispareunia superficiale da vulvodinia, la particolare intensità dei sintomi, il coinvolgimento della vita affettiva e sessuale, l’alterazione globale della qualità della vita possono condurre la donna con vulvodinia a forti stati di ansia e depressione.
vedi anche: come capisco se ho la vulvodinia?
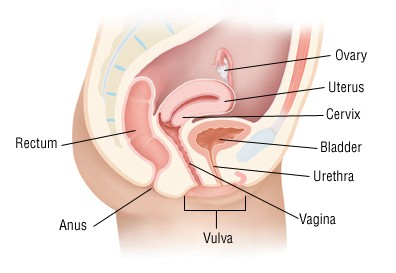
LA VULVA
La vulva è la parte esterna dell’organo genitale femminile. E' il centro della risposta sessuale femminile. E’ composta da più parti che comprendono:
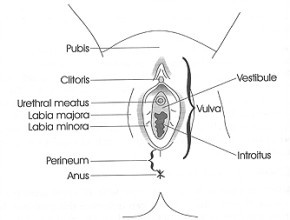
- il monte di Venere,
- le grandi labbra,
- le piccole labbra,
- il clitoride,
- il vestibolo,
- il meato uretrale esterno
- l’introito (ingresso) vaginale.
VEDI ANCHE ANATOMIA E INNERVAZIONE DELLA VULVA E DEL PAVIMENTO PELVICO
COME SI MANIFESTANO I SINTOMI DELLA VULVODINIA
In base alla zona in cui vengono avvertiti i sintomi la vulvodinia può essere definita come localizzata o generalizzata.
Vulvodinia localizzata
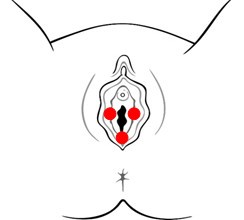
E' la forma più frequente e tipica delle donne più giovani. Prende il nome dalla zona in cui è presente il dolore (vestibolodinia, clitoridodinia ecc.). Il dolore vulvare è localizzato nella maggior parte dei casi nel vestibolo (vestibolodinia) cioè la zona che circonda l’apertura della vagina e va dall'imene alle piccole labbra (entro la linea di Hart), che può essere sede di eritema di vario grado. Il fastidio è rappresentato spesso da una sensazione di bruciore e compare dopo uno sfregamento o una pressione, come durante il rapporto sessuale. Anche in questa forma il dolore può essere costante o saltuario, scatenato da un leggero stimolo o più raramente spontaneo.
Vulvodinia generalizzata.
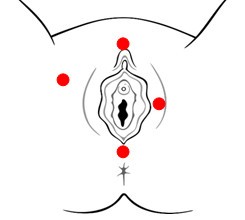
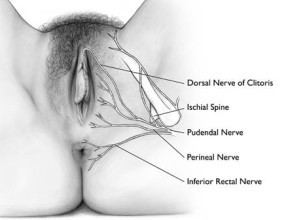
In questi casi i sintomi sono presenti in tutta la vulva (possono essere localizzati in qualsiasi area innervata dal nervo pudendo). Il dolore vulvare può essere costante o saltuario, spontaneo o scatenato da un leggero stimolo come uno sfioramento o una pressione. A volte il bruciore vulvare interessa la cute perineale e si accompagna a disturbi rettali, uretrali e spasmo dei muscoli del pavimento pelvico. Spesso non sono presenti segni di eritema (arrossamento). E' più frequente in perimenopausa e rappresenta circa il 20% di tutte le vulvodinie. Può essere provocata ma più frequentemente è spontanea.
La vulvodinia può essere primaria...
i sintomi si manifestano fin dai primi episodi di penetrazione
vaginale (in concomitanza con l’inizio dell'attività sessuale o con l’utilizzo di assorbenti interni).
oppure può essere secondaria...
i sintomi si presentano successivamente ad un evento (la paziente ricorda un periodo della sua vita senza vulvodinia). La donna può iniziare a provare disagio o modesto dolore all’introito vaginale solo ad un certo punto della sua vita, in occasione di visite ginecologiche, o di rapporti sessuali più intensi, o in periodi di forte stress; successivamente nel tempo può sviluppare episodi di bruciore vestibolare non provocato, fino ad arrivare eventualmente ad una condizione di vulvodinia generalizzata, spontanea, quotidiana.
vedi anche classificazione della vulvodinia
I FATTORI POTENZIALI ASSOCIATI ALLA VULVODINIA
La Vulvodinia è una sindrome dolorosa complessa, che si manifesta con sintomi molto vari e i medici ancora non hanno la certezza di quali siano le cause esatte.
La ricerca ha mostrato che alcuni fattori possono potenzialmente essere associati allo sviluppo e al mantenimento di questa condizione clinica. Per tale motivo la vulvodinia è inquadrata come una malattia multifattoriale. Le evidenze accumulate finora rendono verosimile l’ipotesi che si instauri una cascata di eventi che portano al manifestarsi della patologia.

DAL SINTOMO ALLA MALATTIA: IL DOLORE
Il dolore è un fenomeno fisiologico con una funzione protettiva e positiva quando è espressione di una corretta risposta adattativa del sistema nervoso che evita o limita un danno tessutale (metto un dito sul fuoco, sento dolore, quindi allontano il dito dal fuoco!). Questo è il dolore nocicettivo, che è causato dall'attivazione dei nocicettori diffusi nel corpo, (recettori termici, di pressione, chimici) i quali rilevano stimoli nocivi che hanno il potenziale di causare danno ai tessuti.
Il dolore è un fenomeno patologico e dannoso quando è espressione di un’alterata risposta adattativa del sistema nervoso, in assenza di un reale problema tissutale scatenante. Questo è il dolore neuropatico, che è causato da un danno dei neuroni del sistema nervoso coinvolti nella percezione del dolore , senza la presenza effettiva di un danno tessutale. Provoca l'anormale percezione di stimoli che non sarebbero dolorosi ma che vengono "avvertiti" come dolorosi. Il dolore neuropatico è persistente ed è esso stesso una malattia.
Il dolore neuropatico caratteristico della vulvodinia è il risultato finale di una sommatoria di fattori sequenziali che, alterando le terminazioni nervose vulvari, provocano una modificazione della percezione normale trasformandola in dolorosa.
Il dolore neuropatico nell'ipersensibilità vulvare viene descritto come:
• Iperalgesia in cui lievi stimoli dolorosi vengono percepiti come dolore di forte intensità
• Allodinia in cui stimoli normalmente non in grado di provocare sensazioni dolorose vengono percepiti come dolorosi (ad esempio stimoli tattili).
Recentemente l' Associazione Internazionale per lo Studio del Dolore (IASP) ha coniato per questo tipo di affezioni il termine di "dolore
nociplastico", definito come «un dolore con alterata nocicezione senza chiara evidenza di danno tissutale o malattia del sistema nervoso
somatosensoriale». Questa definizione enfatizza l'importanza della sensibilizzazione del sistema nervoso centrale che risponde al dolore cronico aumentandone la percezione.
IL DOLORE NELLA VULVODINIA
Le condizioni cliniche caratterizzate da dolore vulvare vengono distinte clinicamente in due gruppi principali:
- - il dolore vulvare che compare senza alcuna causa clinica identificabile, che può essere definito VULVODINIA
- - Il dolore vulvare causato da un disordine specifico, che non rientra in una diagnosi di vulvodinia in quanto ne sono individuabili le cause organiche specifiche.
-
- - infettive (vulvovaginiti batteriche, micotiche, herpes..)
- - infiammatorie (dermatosi come lichen..)
- - neoplastiche
- - neurologiche (nevralgia posterpetica, compressioni o lesioni del nervo..)
- - iatrogene (interventi chirurgici..)
- - da deficit ormonali (la menopausa..)
L'INFIAMMAZIONE NELLA GENESI DELLA VULVODINIA
La vulvodinia è una patologia complessa, in grado di compromettere seriamente la qualità della vita della donna, la cui eziologia, ovvero le cui cause, non sono ancora completamente chiarite,
Numerosi studi indicano come l’infiammazione sia l’elemento principale per l’insorgenza del dolore neuropatico della vulvodinia. Una condizione di infiammazione cronica sarebbe in grado creare un danno delle fibre nervose vulvari innescando il dolore neuropatico che porterebbe a una alterata percezione degli stimoli e al perpetuarsi della sintomatologia dolorosa anche quando la causa originaria non agisce più.
L'infiammazione ripetuta e persistente può essere causata da condizioni varie, ad esempio rapporti sessuali dolorosi che provocano microtraumi del vestibolo, cistiti recidivanti, vaginiti recidivanti soprattutto da candida, ipertono del pavimento pelvico, irritazioni meccaniche come sfregamenti, microtraumi ripetuti da attività sportiva troppo intensa tipo spinning step e bicicletta, trattamenti terapeutici invasivi, stipsi cronica, emorroidi e ragadi anali, interventi ginecologici come episiotomia, irritazioni da sostanze chimiche.
l'infiammazione ha come agente principale la cellula immunitaria chiamata mastocita. I mastociti producono in grande quantità sostanze infiammatorie e sostanze neurotrofiche, molecole che inducono la crescita delle fibre nervose periferiche.
Secondo la teoria patogenetica più recente della vulvodinia, l'eccessiva attivazione dei mastociti causato dall'infiammazione cronica provocherebbe un alterato accrescimento delle piccole fibre nervose periferiche del nervo pudendo, rendendo queste fibre più dense, più superficiali e ipersensibili. Questo sarebbe il meccanismo responsabile dell'iperalgesia e dell'allodinia che la paziente avverte a livello vulvare. L'iperattivazione dei mastociti a sua volta incrementerebbe il processo infiammatorio in un circolo vizioso senza via di uscita. L'infiammazione nel tempo si svincolerebbe dalla causa che l’ha generata continuando ad agire anche ormai in assenza della patologia iniziale.
IL RUOLO DEL PAVIMENTO PELVICO NELLA VULVODINIA
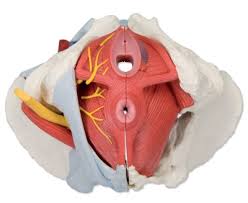
Le evidenze scientifiche concordano nel descrivere la vulvodinia come una sindrome le cui principali caratteristiche sono: ipersensibilità vulvare e disfunzione ipertonica del pavimento pelvico.
Le ricerche riportano la presenza di un'aumentata attività del pavimento pelvico nell'80% - 90% delle pazienti con vulvodinia. Viene definito ipertono o iperattività del pavimento pelvico l'aumentata attività del muscolo elevatore dell’ano (il piano muscolare che sorregge e circonda su 3 lati la vagina, la vulva e il retto),
L'iperattività muscolare è infatti correlata all’intensità della sintomatologia della vulvodinia. Studi elettromiografici condotti sul pavimento pelvico di pazienti con vulvodinia evidenziano vari tipi di disfunzioni muscolari, principalmente l' ipertono del pavimento pelvico, secondariamente la diminuita capacità contrattile e lo scarso controllo volontario della muscolatura. E' da sottolineare che nella maggior parte dei casi le pazienti non sono consapevoli della propria disfunzione muscolare.
I sintomi minzionali che si manifestano nella vulvodinia quali la difficoltà a iniziare la minzione, la difficoltà a svuotare completamente la vescica, l'urgenza e la frequenza continue, sarebbero causati dall'ipertono del pavimento pelvico.
È ancora oggetto di discussione se la disfunzione muscolare possa essere un fattore predisponente, preesistente alla comparsa del dolore vulvare, o un fattore secondario, successivo allo stato infiammatorio cronico e conseguente al dolore da vulvodinia.
L’ipertono del pavimento pelvico infatti può agire come fattore di predisposizione in due modi:
- - lo stato cronico di contrattura, attraverso una vasocostrizione prolungata, determina una riduzione del flusso di sangue/ossigeno e nutrienti a livello dei tessuti con conseguente ischemia, liberazione di sostanze pro infiammatorie che causano iperproliferazione delle fibre nervose locali, sintomi dolorosi e comparsa di trigger points dolorosi.
- - la contrattura, provocando il restringimento dell’introito vaginale, lo sottopone a maggiore trazione durante i rapporti causando frequenti microtraumatismi e conseguenti infiammazioni
Ma l’ipertono del pavimento pelvico potrebbe anche essere una conseguenza del dolore vulvare a causa della contrazione muscolare che la donna metterebbe in atto come reazione di difesa al dolore.
LA DIAGNOSI
La visita ginecologica deve essere mirata a far emergere le alterazioni specifiche presenti nella vulvodinia:
- - una raccolta completa dell’anamnesi che comprenda tutta la storia clinica della paziente,
- - un esame obiettivo con la mappatura delle zone dolorose che escluda lesioni presenti riferibili ad altre patologie o infezioni,
- - un esame della muscolatura del pavimento pelvico con la valutazione delle alterazioni della funzionalità, alterazioni della coordinazione con altri gruppi muscolari, e presenza di trigger/tender points.
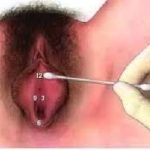
- - lo swab test (test dell’ipersensibilità alla pressione effettuata con l’apice di un cotton fioc - test di Friederich).
Nel sospetto di vulvodinia è importante escludere la presenza di infezioni vulvovaginali clinicamente significative, cistiti e vaginiti, dermatiti e dermatosi, patologie neoplastiche e altre patologie neurologiche.
SWAB TEST
Si effettua toccando delicatamente alcuni specifici punti della zona vestibolare con la punta di un cotton fiock (Test di Friedrich). Questi contatti provocano una sensazione di dolore o bruciore vulvare esagerati in presenza di una mucosa rosea e senza lesioni. Questo test è importante anche per la valutazione del dolore nel tempo, in controlli successivi.
vedi anche il questionario di valutazione della vulvodinia
PERCHE' E’ IMPORTANTE FARE LA DIAGNOSI IL PRIMA POSSIBILE?
Non potete immaginare quante donne abbiano sintomi da vulvodinia senza saperne il perchè! E nessuno ha spiegato loro il motivo di tutti i disturbi che avvertono...spesso la ricerca delle cause procede a tentoni, senza una direzione logica, provando farmaci in modo fortuito nel sempre maggiore scoraggiamento della paziente
La ricerca ci dice che la vulvodinia colpisce fino al 16% delle donne, anche se la percentuale potrebbe essere sottostimata. Gli studi scientifici affermano che l’età di insorgenza è giovanile, usualmente nella terza e quarta decade della vita.
In realtà ho potuto effettuare la diagnosi di vulvodinia in donne che avevano dai 12 ai 80 anni! Con i sintomi più vari e insidiosi che può interpretare solo chi conosce bene questa patologia.
IMPORTANTE E' LA TEMPESTIVITA' DELLA DIAGNO, PERCHE' CON IL TRASCORRERE DEL TEMPO E' PIU' DIFFICILE E PIU' LUNGO IL PERCORSO PER CANCELLARE LA MEMORIA DEL DOLORE
s
GUARIRO’ MAI?
Si, guarire è possibile. Ci vuole molta forza, costanza, determinazione e….. un buon medico!
La terapia è multimodale, poichè deve correggere tutti i meccanismi patogenetici coinvolti che hanno scatenato i sintomi. Non esiste quindi un protocollo standard per curare la vulvodinia, è un percorso terapeutico non breve e le cure vanno personalizzate e verificate con un feedback continuo tra medico e paziente.
La terapia mira a ridurre l’iperattività del mastocita, a modulare l'eccessiva risposta al dolore, a rilassare i muscoli del pavimento pelvico, a curare le disfunzioni psicologiche della sindrome dolorosa, a rimuovere le patologie che possano avere innescato il meccanismo infiammatorio iniziale e a riportare la paziente a una condizione fisica, emotiva e psicologica di benessere.
I presidi terapeutici più importanti sono:
Eliminare ogni fattore potenzialmente irritante che possa causare bruciore vulvare (prevenire vaginiti e cistiti, evitare step, spinning, bicicletta, interrompere momentaneamente i rapporti ecc.)
Consigliare adeguate norme igienico-comportamentali (evitare pantaloni stretti, biancheria sintetica, perizoma ecc.). Può essere consigliata una biancheria in maglina di seta naturale medicata che ha una azione antiinfiammatoria e antimicotica/antibatterica.
Usare sempre un lubrificante durante i rapporti
Usare farmaci che riducano l'iperattività del mastocita (Palmitoiletanolamide, acido alfa-Lipoico, acidi omega3, antiinfiammatori naturali, gel antiinfiammatori locali)
Utilizzare farmaci che desensibilizzino le vie nervose del dolore:
- Antidepressivi Triciclici (es.amitriptilina)
- Anticonvulsivanti (es.gabapentina)
- Antidepressivi SSNRI (es. duloxetina, venflaxina)
- Cannabidiolo
Farmaci miorilassanti antispastici ad azione centrale (es. Baclofene)
Rieducazione perineale: cognitivizzazione del pavimento pelvico, terapia manuale e mobilizzazione dei tessuti con tecniche di stretching, trattamento dei trigger points dolorosi sec. il protocollo di Standford, respirazione diaframmatica, eliminazione di contrazioni agoniste e antagoniste, automatizzazione della corretta attività muscolare perineale,
BIOFEEDBACK
TECAR TERAPIA del pavimento pelvico
ELETTROSTIMOLAZIONE ANTALGICA (TENS)
RADIOFREQUENZA
TTNS (Stimolazione transcutanea del nervo tibiale posteriore)
Infiltrazioni sottomucose vestibolari di cortisonici+anestetici locali
Tecniche di blocco del Nervo Pudendo
Psicoterapia Cognitivo-Comportamentale con EMDR
TI POTREBBERO INTERESSARE ANCHE:
Conoscere la Vulvodinia parte 1
Conoscere la Vulvodinia parte 2
Parliamo di Vulvodinia
VULVODINIA: LE DIMENSIONI DEL PROBLEMA
ANATOMIA DELLA VULVA E DEL PAVIMENTO PELVICO
L’INCUBO DELLA CISTITE BATTERICA CRONICA
FINO A CHE ETA’ POSSO AVERE UN BAMBINO?
INTERNATIONAL SOCIETY FOR STUDY OF VULVOVAGINAL DESEASE https://www.issvd.org/
NATIONAL VULVODYNIA ASSOTIATION https://www.nva.org/
SU DI ME
HOME
Parliamo di VULVODINIA
Repubblica inserto Donna 8 marzo 2022

Cos'è la Vulvodinia? Perchè è importante parlarne? Cosa possiamo fare per guarire?
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
LA DONNA E IL SUO SILENZIO
Consigli per le donne sulla separazione consensuale e giudiziale dei coniugi.
Sono tanti i motivi che inducono una coppia a separarsi, sia in maniera consensuale che giudiziale.
Tra i motivi più ricorrenti che lamentano i coniugi che intendono separarsi c’è la mancanza tra loro di un’intesa sessuale.
Purtroppo, accade che i coniugi trascurino il fatto che tutto possa trarre origine da un problema personale del quale sono inconsapevoli, come l’anorgasmia (incapacità a raggiungere l’orgasmo) o dolori durante il rapporto, e fraintendono tale doglianza in una non “corrispondenza di amorosi sensi”.
Molto spesso la prima a capirlo è la donna,
 ma interviene quando la coppia è ormai irrimediabilmente minata o persino già divisa, e si affligge per il suo silenzio e per non aver esternato al compagno di non avere mai provato quelle pulsioni naturali e reazioni appaganti nel rapporto sessuale.
ma interviene quando la coppia è ormai irrimediabilmente minata o persino già divisa, e si affligge per il suo silenzio e per non aver esternato al compagno di non avere mai provato quelle pulsioni naturali e reazioni appaganti nel rapporto sessuale.
Tale silenzio può anche trarre origine dal pudore di affrontare ancora oggi questo argomento o dalla paura di perdere il legame affettivo con il marito, ma il più delle volte la donna non tende a credere che il problema possa annidarsi in una patologia all’apparato genitale di cui lei è inconsapevole. Tutto ciò la porterà a limitare, o peggio ad evitare i contatti intimi con il coniuge per non provare disagio personale, ingenerando in questi la percezione di non essere desiderato per mancanza di attrazione fisica nei suoi riguardi.
 Giunti al punto di non avere più rapporti sessuali, il marito non si sentirà “uomo” all’interno della coppia. La sua frustrazione aumenterà per il desiderio inappagato di attenzioni e di più rapporti intimi, spesso non assecondato dalla moglie in richieste e desideri per lei imbarazzanti. E, se non soddisfatto, cercherà altrove ciò che non può avere in casa e nel suo matrimonio.
Giunti al punto di non avere più rapporti sessuali, il marito non si sentirà “uomo” all’interno della coppia. La sua frustrazione aumenterà per il desiderio inappagato di attenzioni e di più rapporti intimi, spesso non assecondato dalla moglie in richieste e desideri per lei imbarazzanti. E, se non soddisfatto, cercherà altrove ciò che non può avere in casa e nel suo matrimonio.
E’ in quell’occasione che il compagno commette più spesso adulterio, pensando di essere una vittima, laddove le vittime sono entrambi i coniugi.
 L’uomo che per natura preferisce l’azione al dialogo, cercherà e troverà un’altra consolazione esaudente, avvalendosi della “freddezza” della moglie come causa del fallimento del matrimonio,
L’uomo che per natura preferisce l’azione al dialogo, cercherà e troverà un’altra consolazione esaudente, avvalendosi della “freddezza” della moglie come causa del fallimento del matrimonio,
sostenendo a sua discolpa che non si adempiva ai doveri coniugali perché l’affectio maritalis era ormai da tempo svanita e tutto ciò solo per giustificare un suo tradimento; quando in realtà bastava che l’uomo fosse più attento all’indole muliebre, per cogliere il frutto del disagio e aiutare la donna a sanarlo.
 In tal modo, la donna rischia di subire una separazione giudiziale con addebito, in aggiunta all’adulterio sofferto, inconsapevole del fatto che forse i problemi di coppia traggono origine proprio dal compagno o da patologie latenti di carattere sessuale che non sapevano di avere.
In tal modo, la donna rischia di subire una separazione giudiziale con addebito, in aggiunta all’adulterio sofferto, inconsapevole del fatto che forse i problemi di coppia traggono origine proprio dal compagno o da patologie latenti di carattere sessuale che non sapevano di avere.
Atteso che ad oggi è difficile trovare nei coniugi la volontà di recuperare un matrimonio per farlo risorgere, per tutelare la donna è necessario che si comprenda l’origine clinica o psichica di tale ritrosia sessuale, per difendersi dall’accusa di essere colpevole dell’unione infranta ed anzi ritorcere sul compagno l’addebito per non averla assistita nel ricercare e curare eventuali patologie.
matrimonio per farlo risorgere, per tutelare la donna è necessario che si comprenda l’origine clinica o psichica di tale ritrosia sessuale, per difendersi dall’accusa di essere colpevole dell’unione infranta ed anzi ritorcere sul compagno l’addebito per non averla assistita nel ricercare e curare eventuali patologie.
Intervenire per tempo potrà salvare la coppia ed evitare una divisione; diversamente sarà comunque un aiuto ad affrontare una separazione con maggiore consapevolezza.
Il procedimento per separazione può essere proposto in due modi: in via consensuale ed in via giudiziale.
Il processo per separazione consensuale è proposto da entrambi i coniugi che chiedono l’omologazione di un accordo tra loro perfezionato, contenente le condizioni da loro stessi dettate ed approvate ed il procedimento si celebra e conclude in un’unica udienza.
 Al contrario, quando non vi è un accordo, viene proposto il procedimento per via giudiziale da uno solo dei coniugi chiedendo anche “l’addebito”, vale a dire l’imputazione all’altro consorte della colpa del tracollo del matrimonio. Se è il marito che richiede una separazione giudiziale, il rischio è che la moglie, che in genere ha un reddito più debole, non si veda riconoscere l’assegno di mantenimento e possa subire un successivo processo in sede civile per il risarcimento danni.
Al contrario, quando non vi è un accordo, viene proposto il procedimento per via giudiziale da uno solo dei coniugi chiedendo anche “l’addebito”, vale a dire l’imputazione all’altro consorte della colpa del tracollo del matrimonio. Se è il marito che richiede una separazione giudiziale, il rischio è che la moglie, che in genere ha un reddito più debole, non si veda riconoscere l’assegno di mantenimento e possa subire un successivo processo in sede civile per il risarcimento danni.
Ovviamente questo procedimento è caratterizzato dalla conflittualità anche estrema tra i coniugi, ed è strutturato in un vero processo con documenti da produrre e testimoni da ascoltare a prova e a discolpa delle parti.
 E’ per la natura di tale processo che è fondamentale ricorrere ad un’assistenza completa per la donna, composta da documentazione medica, psicologica e legale, per consentirle una difesa tale da contrastare le richieste avversarie e veicolare tutti gli elementi a sua difesa, per ottenere un rigetto della domanda giudiziale proposta dal marito, oppure per una conversione del giudizio in separazione consensuale, raggiungendo un accordo pro bono pacis a vantaggio di tutti.
E’ per la natura di tale processo che è fondamentale ricorrere ad un’assistenza completa per la donna, composta da documentazione medica, psicologica e legale, per consentirle una difesa tale da contrastare le richieste avversarie e veicolare tutti gli elementi a sua difesa, per ottenere un rigetto della domanda giudiziale proposta dal marito, oppure per una conversione del giudizio in separazione consensuale, raggiungendo un accordo pro bono pacis a vantaggio di tutti.
Le motivazioni che inducono una coppia a separarsi sono molteplici, ma l’elemento comune che equipara tutti i procedimenti di questo tipo è il trauma che entrambi i coniugi, seppur in maniera differente, provano per questo radicale cambiamento di vita che va aldilà del processo, perché ferisce l’animo umano e li trasforma in persone diverse da com’erano quando si sentivano legati, forse anche protetti, dal legame matrimoniale.
 È lì che la donna deve essere più forte a combattere, usando le sue “armi” oltre che per difendersi, anche per aiutare il proprio legale a trovare per lei la più giusta e serena soluzione del caso, più confacente alla sua indole, in ossequio a tutte le sue esigenze, oltre che per riscattare eventuali offese morali da lei subite …. anche in silenzio.
È lì che la donna deve essere più forte a combattere, usando le sue “armi” oltre che per difendersi, anche per aiutare il proprio legale a trovare per lei la più giusta e serena soluzione del caso, più confacente alla sua indole, in ossequio a tutte le sue esigenze, oltre che per riscattare eventuali offese morali da lei subite …. anche in silenzio.
Avv. Cristiana Palumbo
Avvocato matrimonialista
avv.cristiana.palumbo@gmail.com
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
L’INCUBO DELLA CISTITE CRONICA
CHE COSA E’ LA CISTITE CRONICA ?
La cistite batterica cronica è una infezione ricorrente della vescica, tipica del sesso femminile, spesso sottovalutata e trattata in modo inadeguato.
Infatti la cistite batterica cronica viene considerata semplicemente come…...... la ripetizione ravvicinata di singoli episodi di cistite acuta!
E come tale viene curata…..
La cistite batterica acuta è una delle infezioni femminili più comuni nella donna, e il 50-60% delle donne adulte avrà una cistite nella sua vita. Generalmente il primo episodio coincide con l'inizio dei rapporti sessuali. Nella maggior parte dei casi le cistiti sono “non complicate”, ovvero compaiono in donne sane che non hanno alcuna alterazione delle vie urinarie.
La cistite batterica cronica o ricorrente viene definita come la comparsa di 3 o più episodi di cistite in un anno. L’incidenza della cistite batterica ricorrente non è certa, ma alcuni studi riportano una percentuale di recidiva intorno al 27-40% di tutte le cistiti acute. La maggior parte delle cistiti ricorrenti si presentano entro i primi 3 mesi dall a infezione primaria.
a infezione primaria.
Il 60% delle cistiti batteriche croniche ricorrenti è rappresentato da cistiti post-coitali (cistiti dopo rapporto), cioè infezioni urinarie che compaiono 24-48 ore dopo un rapporto sessuale (che pensate?...non può essere un caso!!)
La cistite batterica cronica è considerata una “reinfezione” quando è provocata da un batterio diverso da quello che ha causato il precedente episodio; è considerata una "ricorrenza" quando è causata dallo stesso batterio ma dopo che ci sia stata un’urinocoltura negativa o un intervallo di tempo di almeno 2 settimane tra le due infezioni. E’ invece considerata una “persistenza” quando, nonostante l’effettuazione di una adeguata terapia, continua ad essere presente lo stesso batterio iniziale, in un tempo inferiore a 2 settimane.
D
CISTITE BATTERICA CRONICA: CHE SINTOMI POSSO AVERE?
I sintomi sono pressochè sovrapponibili a quelli della cistite acuta, ma spesso sono meno acuti e più persistenti.
- Bisogno frequente e urgente di urinare
- Sensazione di peso in vescica
- Bruciore e/o dolore vescicale più o meno costante, che aumenta alla minzione
- Bruciore e/o dolore uretrale
- Minzioni notturne ripetute
- Pollachiuria (cioè necessità di urinare più frequentemente del normale)
- Rapporti sessuali dolorosi
- A volte sangue nelle urine
- A volte cattivo odore nelle urine
- A volte febbre e dolore addominale
S
LE CAUSE DELLA CISTITE BATTERICA CRONICA
I batteri uropatogeni che provocano la cistite fanno parte della flora fecale (vengono cioè dall'intestino). La normale flora batterica dell'area periuretrale, vulvare e perineale viene rimpiazzata da batteri uropatogeni a causa della contaminazione con la flora fecale provocata SOPRATTUTTO DAL RAPPORTO SESSUALE. Gli uropatogeni colonizzano la vagina e l’uretra distale e successivamente ascendono nella vescica e causano l’infezione. Il meccanismo di propagazione è lo stesso, sia per le cistiti sporadiche che per quelle ricorrenti.
Il batterio più frequentemente coinvolto nella cistite cronica è l’Escherichia coli, che è responsabile di oltre l’80% di tutti episodi di cistite.
Altri patogeni sono lo Staphylococcus saprophyticus, la Klebsiella pneumoniae e il Proteus mirabilis, responsabili di circa il 4% dei casi.
Quando l’infezione iniziale è ca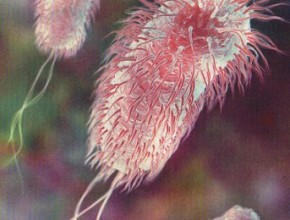 usata da E. coli, il rischio di reinfezione entro i 6 mesi successivi è molto alto. L’E. coli presenta infatti importanti fattori di virulenza che ne facilitano il legame e la penetrazione nell’epitelio della vescica e dell’uretra, incrementando la sua capacità di provocare la cistite: le fimbrie del batterio, che promuovono l’adesione alle mucose e alla matrice tissutale dell’ospite, la capsula, che ricopre e difende il batterio dalle difese immunitarie dell’ospite, il flagello, responsabile della motilità del batterio, che facilita il contatto di questo con le cellule epiteliali superficiali del tratto urinario, la produzione di alcune molecole adesive in grado di far aderire selettivamente il batterio ai recettori delle cellule epiteliali, la produzione di tossine, citochine ed altro.
usata da E. coli, il rischio di reinfezione entro i 6 mesi successivi è molto alto. L’E. coli presenta infatti importanti fattori di virulenza che ne facilitano il legame e la penetrazione nell’epitelio della vescica e dell’uretra, incrementando la sua capacità di provocare la cistite: le fimbrie del batterio, che promuovono l’adesione alle mucose e alla matrice tissutale dell’ospite, la capsula, che ricopre e difende il batterio dalle difese immunitarie dell’ospite, il flagello, responsabile della motilità del batterio, che facilita il contatto di questo con le cellule epiteliali superficiali del tratto urinario, la produzione di alcune molecole adesive in grado di far aderire selettivamente il batterio ai recettori delle cellule epiteliali, la produzione di tossine, citochine ed altro.
Inoltre i recenti studi mostrano come l’ E. coli formi grandi serbatoi di batteri dormienti negli strati superficiali e profondi della parete vescicale che si radicano nei tessuti già dopo una prima infezione, racchiusi e protetti da una rete di matrice polimerica prodotta da loro stessi detta biofilm, Queste comunità di batteri, annidati dentro la matrice che aderisce alla superficie dell'urotelio, sono difficilmente aggredibili dai meccanismi immunitari dell’ospite e dalla terapia antibiotica e, riattivandosi regolarmente a seguito di eventi scatenanti, possono dar luogo a infezioni recidivanti.
l’Escherichia coli penetra nelle cellule dell'urotelio e forma i biofilm batterici; a seguito di un evento scatenante si moltiplica fino al punto da provocare la lisi cellulare e fuoriuscire in vescica (soprattutto durante un rapporto sessuale...RICORDATE LE CISTITI POST-COITALI!!); infetta nuovamente l’urina replicandosi e aumentando le sue colonie e provoca una ulteriore cistite. La causa prima della cistite cronica è una reinfezione che parte dall’interno del corpo stesso!
E’ però indubitabile che, sebbene nella maggior parte dei casi la cistite cronica sia preceduta da una infezione batterica acuta, l’infezione cronica non è legata alla sola presenza dei batteri nelle urine.
A
aA
LE DIFESE DELLA VESCICA: QUELLO CHE FUNZIONA BENE...
Il sistema urinario ha molteplici meccanismi di difesa per mantenere le urine sterili e contrastare la colonizzazione batterica:
- Il flusso urinario, che dirigendosi dalla vescica verso l’esterno lava via i microbi non adesi o poco adesi alla mucosa. Il rallentamento del flusso, l’aumento del residuo post-minzionale (tipicamente nel prolasso vescicale) l’incontinenza, sono fattori predisponenti l’infezione urinaria.
- Il pH urinario acido, la presenza di sali, urea e sostanze acide nelle urine, che riducono la sopravvivenza batterica nel tratto urinario. Quando il pH urinario sale cala il potere protettivo.
- La glicoproteina di Tamm-Horsfall che è presente nelle urine di un soggetto sano, chela gli antigeni dell’ E. Coli agendo sulle fimbrie e sulle proteine di adesione che vengono intrappolate, creando un complesso glicoproteina/batterio che viene eliminato con le urine.
- L’aumentata recettività delle cellule uroteliali all’adesione batterica, che è geneticamente determinata. La secrezione di anticorpi nei fluidi corporei (IgA nella saliva, secreto uretrale o vaginale, ecc) ha un effetto protettivo verso le infezioni batteriche. Studi effettuati hanno mostrato che il 20% delle donne non secerne localmente questi anticorpi (chiamate "non secretrici") e pertanto queste donne hanno un aumentato rischio di infezioni urinarie ricorrenti, soprattutto in post-menopausa.
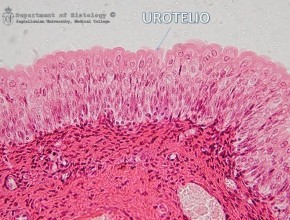 Il rivestimento della mucosa vescicale. L’urotelio (lo strato interno della vescica) è rivestito da una sostanza protettiva mucinosa chiamata GAG (glucosamminoglicano). Il GAG ha una molteplicità di funzioni e si comporta sia come barriera “fisica” che come fattore antiaderente e di difesa contro infezioni e agenti irritanti (es. alcool, peperoncino ecc.). Una diminuzione patologica del GAG provoca un assottigliamento o un “buco” nella barriera mucinosa dell’urotelio, con un indebolimento della sua funzione protettiva e un danneggiamento della sottostante parete vescicale. In questa situazione infatti, i batteri, presenti in vescica adesi in biofilms, oltrepassano la barriera uroteliale, raggiungono lo spazio interstiziale, si annidano e diffondono l’infezione, provocando l’infiammazione cronica dei tessuti della vescica e l'irritazione dei muscoli vescicali, spasmo e dolore.
Il rivestimento della mucosa vescicale. L’urotelio (lo strato interno della vescica) è rivestito da una sostanza protettiva mucinosa chiamata GAG (glucosamminoglicano). Il GAG ha una molteplicità di funzioni e si comporta sia come barriera “fisica” che come fattore antiaderente e di difesa contro infezioni e agenti irritanti (es. alcool, peperoncino ecc.). Una diminuzione patologica del GAG provoca un assottigliamento o un “buco” nella barriera mucinosa dell’urotelio, con un indebolimento della sua funzione protettiva e un danneggiamento della sottostante parete vescicale. In questa situazione infatti, i batteri, presenti in vescica adesi in biofilms, oltrepassano la barriera uroteliale, raggiungono lo spazio interstiziale, si annidano e diffondono l’infezione, provocando l’infiammazione cronica dei tessuti della vescica e l'irritazione dei muscoli vescicali, spasmo e dolore.- Il sigillo uretrale. Le varie strutture che compongono l’uretra, strato mucoso, sottomucoso e muscolare, sigillano il lume uretrale impedendo, da una parte, all'urina contenuta nella vescica di fuoriuscire, dall’altra, ai batteri proveniente dalla vulva e dal perineo di risalire e colonizzare le urine in vescica. Il rapporto sessuale, traumatizzando l’uretra e indebolendo questo meccanismo di chiusura, può creare una condizione favorente la colonizzazione batterica. Inoltre, il calo ormonale dato dalla menopausa, provoca la parziale atrofia di questi tessuti estrogenodipendenti indebolendo il sigillo.
- Gli estrogeni, che favoriscono la colonizzazione vaginale e dell’uretra distale da parte di Lattobacilli che concorrono a mantenere un pH acido inibendo la crescita dei patogeni. Le donne in postmenopausa sono maggiormente suscettibili alle UTI in quanto, in carenza di estrogeni, gli uropatogeni aderiscono alle cellule epiteliali in maggior numero.
- Il pH vaginale, che fisiologicamente acido aiuta a mantenere un normale ecosistema che si oppone alla colonizzazione batterica. Un pH di 5 o superiore è associato alla vaginosi batterica, vaginite e cistite.
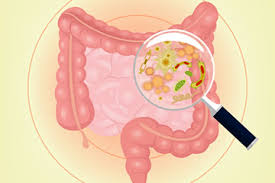 La flora intestinale. L’alterazione dell’equilibrio della flora batterica intestinale può provocare una crescita eccessiva di entrobatteriacee, batteri intestinali tra cui sono compresi gli uropatogeni, in particolare l’E. coli. Inoltre la stipsi è un altro fattore intestinale predisponente le infezioni urinarie ricorrenti.
La flora intestinale. L’alterazione dell’equilibrio della flora batterica intestinale può provocare una crescita eccessiva di entrobatteriacee, batteri intestinali tra cui sono compresi gli uropatogeni, in particolare l’E. coli. Inoltre la stipsi è un altro fattore intestinale predisponente le infezioni urinarie ricorrenti.
kk
...E QUELLO CHE NON FUNZIONA!
- Il rapporto sessuale. Circa il 60% delle infezioni urinarie ricorrenti compaiono 1 o 2 giorni dopo il rapporto sessuale (cistite post-coitale). Il rischio di cistite aumenta di 3-4 volte il secondo giorno dopo il rapporto, sia nell’età fertile che in menopausa. Anche la frequenza dei rapporti sessuali è collegata al rischio di cistiti ricorrenti post-coitali. Il calo del desiderio sessuale, la mancanza di lubrificazione, la traumatizzazione dell’area periuretrale da parte del rapporto, attivano un processo di infiammazione locale che indebolisce le difese tissutali.
 Il freddo! E noto che un improvviso cambiamento della temperatura ambientale (aria condizionata, bagni freddi ecc.) può precipitare la ricomparsa di una infezione urinaria.
Il freddo! E noto che un improvviso cambiamento della temperatura ambientale (aria condizionata, bagni freddi ecc.) può precipitare la ricomparsa di una infezione urinaria.
A
COSA AUMENTA IL RISCHIO DI CISTITE RECIDIVANTE?
Esistono dei fattori di rischio associati alle cistiti croniche:
- Precedenti cistiti acute
- Alta frequenza di rapporti sessuali, alto numero di partners sessuali, uso di spermicidi,
- Precoce età della prima infezione urinaria (inferiore a 15 anni)
- Storia di cistite cronica nella madre
- Storia di cistite nell'infanzia
- Atrofia vaginale da carenza estrogenica
- Incontinenza urinaria, prolasso vescicale e residuo urinario postminzionale.
- Dismicrobismo intestinale
- Alterazione delle difese immunitarie
- Predisposizione genetica
- Malattie metaboliche (diabete)
A
LE CONSEGUENZE PSICOLOGICHE
 Il danno prodotto dall’infiammazione cronica non è solamente localizzato a livello vescicale. La cronicizzazione dello stimolo algogeno (dolorifico) provoca a sua volta un abbassamento della soglia del dolore a livello cerebrale. Infatti, come risposta a questi segnali dolorosi che si ripetono continuamente, il cervello produrrà prima sintomi di ansia e poi via via, al permanere del dolore, di depressione. La donna percepisce questa malattia come una fragilità, un disagio, che le impedisce di vivere la sua vita pienamente, di programmare qualsiasi cosa nell’attesa angosciosa dello scatenamento dei sintomi. Anche la vita sentimentale spesso risente dell’impossibilità di vivere serenamente i rapporti sessuali (che scatenano il dolore). Ecco perché questo tipo di disturbi “inspiegabilmente” diminuisce fino a scomparire durante la notte, quando cala l’attenzione spasmodica ad essi rivolta, per aumentare invece quando la donna non è distratta da altri impegni importanti, tipicamente nei fine settimana.
Il danno prodotto dall’infiammazione cronica non è solamente localizzato a livello vescicale. La cronicizzazione dello stimolo algogeno (dolorifico) provoca a sua volta un abbassamento della soglia del dolore a livello cerebrale. Infatti, come risposta a questi segnali dolorosi che si ripetono continuamente, il cervello produrrà prima sintomi di ansia e poi via via, al permanere del dolore, di depressione. La donna percepisce questa malattia come una fragilità, un disagio, che le impedisce di vivere la sua vita pienamente, di programmare qualsiasi cosa nell’attesa angosciosa dello scatenamento dei sintomi. Anche la vita sentimentale spesso risente dell’impossibilità di vivere serenamente i rapporti sessuali (che scatenano il dolore). Ecco perché questo tipo di disturbi “inspiegabilmente” diminuisce fino a scomparire durante la notte, quando cala l’attenzione spasmodica ad essi rivolta, per aumentare invece quando la donna non è distratta da altri impegni importanti, tipicamente nei fine settimana.
A
CHE CURE PER LA CISTITE CRONICA?
Da tutto quanto esposto consegue la necessità di intervenire il più presto possibile sui primitivi fattori predisponenti prima che questi a loro volta generino ulteriore cronicizzazione.
La terapia delle infezioni urinarie è complessa e spesso si protrae a lungo. Si basa sulla somministrazione di antibiotici, sulla prevenzione delle ricorrenze, sullo scioglimento dei biofilms batterici e soprattutto sulla ricolonizzazione di intestino, vagina e vescica con lattobacilli, i “bacilli buoni e protettivi”.
La terapia antibiotica mira a eradicare i batteri dalle urine e dai tessuti vescicali. A volte è necessario utilizzare terapie antibiotiche preventive a lungo termine e a basso dosaggio, per mantenere una bassa ma costante concentrazione di antibiotico nelle urine e contrastare la replicazione e l'aggressiva diffusione dei batteri che si liberano dai biofilms, soprattutto durante e dopo i rapporti sessuali.
Come abbiamo visto, però, gli uropatogeni possiedono questa grande capacità di adesione e penetrazione che li rende difficilmente attaccabili e li protegge dagli agenti antimicrobici. Gli antibiotici pertanto, a parte nella terapia d'attacco per la cistite acuta in cui i batteri sono liberi nelle urine o adesi solo superficialmente sull’urotelio, hanno poca efficacia sui batteri protetti dai biofilms intracellulari.
Da qui la necessità di utilizzare alcuni integratori che, pur non avendo attività antibiotica, hanno dimostrato una spiccata capacità di legarsi alle fimbrie dei batteri, intrappolandoli come in una rete da pesca e formando aggregati batterio/integratore che vengono eliminati con le urine ad ogni minzione. Inoltre si sono dimostrate efficaci anche sostanze che, grazie alla loro azione mucolitica e proteolitica, hanno mostrato la capacità di sciogliere i biofilms batterici.
Quando l'infezione cronica ha generato uno stato di infiammazione tessutale autoperpetuantesi e, accanto ai sintomi urinari tipici della cistite, compaiono spasmo dei muscoli perineali e iperalgesia, è necessario utilizzare una terapia per il dolore neuropatico.
TERAPIA ANTIBIOTICA

-
Terapia antibiotica preventiva low-dose di lunga durata
interessa sia le vie urinarie che il tratto intestinale e genitale. Gli effetti collaterali includono la comparsa di candidosi vaginale e orale, rush cutanei, nausea, sviluppo di antibioticoresistenza, ma generalmente non compaiono sintomi gravi con nessun antibiotico.
-
Terapia antibiotica post-coitale preventiva
La profilassi con antibiotico post-coitale si è dimostrata efficace nei casi in cui l'attività sessuale rappresenti il fattore scatenante l'infezione (quasi sempre!). La terapia consiste nell'assunzione di una singola dose a basso dosaggio di antibiotico entro 2 ore dal rapporto sessuale.
PROTEZIONE E RIPARAZIONE DELLA MUCOSA VESCICALE
-
Terapia con acido ialuronico e condroitinsolfato
ricostituzione del GAG parietale con somministrazione di acido ialuronico e condroitinsolfato per istillazione endo-vescicale o per bocca. Questa sostanza aumenta e accelera il processo di riparazione dello strato mucinoso dell’urotelio formato dal GAG
RIDUZIONE DELLA TRASMISSIONE NERVOSA DELLO STIMOLO DOLOROSO
-
Amitriptilina.
I canali del sodio sono responsabili della conduzione dell’impulso lungo la fibra nervosa. Quando una fibra nervosa “si infiamma” i canali del sodio si moltiplicano a dismisura. L’amitriptilina blocca i canali del sodio “in eccesso” e ha sulla fibra nervosa un’attività anti-infiammatoria, rallentando, fino a bloccare, la trasmissione dell’impulso doloroso.
-
Palmitoiletanolamide.
Riduce l'iperattività del mastocita e modula il dolore neuropatico
TERAPIA CON RIMEDI NATURALI: GLI INTEGRATORI 
-
D - Mannosio.
E' uno zucchero semplice che viene estratto dalla corteccia del larice. Una volta assorbito, ha la caratteristica specifica di non essere utilizzato come nutrimento. I batteri ciliati (come Escherichia Coli ), incontrando le molecole di mannosio libero nell'urina, vi si legano grazie ai loro recettori e creano la forma complessa mannosio + patogeno, rimanendo intrappolati e venendo allontanati dalla vescica con la minzione.
-
 Mirtillo Rosso
Mirtillo Rosso
Studi recenti hanno dimostrato che una alta concentrazione di estratto di mirtillo rosso riduce la produzione di ureasi, un enzima che facilita la diffusione dell’infezione e limita i movimenti dei batteri che colonizzano le urine. Il movimento è infatti un fattore chiave nella diffusione dell’infezione perchè i batteri “nuotano” nelle urine per diffondersi e sfuggire al sistema immunitario.
-
N-acetil-cisteina.
E' un integratore antiossidante, citoprotettore e mucolitico. Agisce sciogliendo la rete proteica del biofilms che intrappolano e nascondono i batteri all'interno della vescica.
A
E POI..........
-
utilizzare una dieta priva di sostanze pro-infiammatorie e priva di nickel
-
lubrificare la vagina durante i rapporti
-
ricolonizzare la vagina con bacilli “buoni” (bacillo di Doderlain)
-
ricolonizzare e riequilibrare la flora intestinale con lattobacilli
-
proteggere della zona pelvica dal freddo
-
evitare l’uso di spermicidi
-
imparare a rilassare il pavimento pelvico
TI POTREBBERO INTERESSARE ANCHE:
LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE
UNA MALATTIA CHIAMATA DOLORE PELVICO CRONICO
E' CANDIDA………MA NON INNOCUA! Ovvero, come fronteggiare gli attacchi di un fungo.
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
VULVODINIA: Intervista a Radio Roma Capitale Marzo 2022
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
VULVODINIA: tra psicoterapia e occasione di rinascita
aaa
Chi è la donna che soffre di Vulvodinia: un profilo...
La paura di provare dolore, la paura di bloccarsi durante l'atto sessuale, la vergogna di sentirsi sbagliate e "non funzionanti". Queste sono tra le più comuni emozioni che le donne con vulvodinia sperimentano, unitamente ad un profondo senso di sconforto e smarrimento dovuto alle molteplici e diverse diagnosi avute nel tempo a causa dei loro sintomi.

Di frequente sono "congelate" dal timore di non ritrovare la propria femminilità e la propria vita sessuale e difficilmente sanno a cosa ricondurre la comparsa dei sintomi. Spesso sono "sopravvissute" a eventi dolorosi e spaventosi, oppure portano con loro vissuti di ansia e panico a cui fa da eco un atteggiamento di ipercontrollo costante del quotidiano, di cui non percepiscono gli effetti negativi nella loro vita.
La valutazione
In un primo momento è necessario rispondere a queste domande: a cosa sono sopravvissute? da cosa fuggono oggi? di chi o di cosa portano il peso?
Frequentemente sono infatti donne iperesponsabilizzate, adultizzate sin da piccole, che hanno dovuto inibire le proprie emozioni per potersi adattare ad un contesto di vita difficile.
Ci sono stati eventi che hanno messo in pericolo la loro incolumità fisica? Aborti, violenze, parti difficili? Come hanno reagito? Cosa è successo intorno a loro?
Sono maestre di straordinaria forza, eppure spesso ne pagano un caro prezzo sviluppando in contemporanea patologie come endometriosi, fibromialgia o malattie autoimmuni: portate a sacrificarsi per l'altro, ad allontanarsi da sé stesse e dai loro bisogni emotivi che spesso fanno difficoltà a conoscere e riconoscere. Queste modalità le hanno apprese come modello familiare o la loro è stata una risposta condizionata dall'ambiente?

La Vulvodinia come segnale
Cambia così la visione della vulvodinia: da nube nera che avvolge la vita della donna, a campanello di allarme per equilibri e dinamiche che vanno visti e ripristinati nelle varie aree di vita.
Non basta quindi curare il sintomo: é importante capire perché quel sintomo e perché proprio ora. Solo così sarà possibile coglierne il vero messaggio di aiuto in termini di crescita personale e tutto il potere di rinascita che porta con sé.

Cosa è possibile fare?
Nel percorso diagnostico della donna con sintomi da vulvodinia, oltre alla valutazione dell'impatto dei sintomi sul quotidiano, è necessario raccogliere la storia di vita e indagare sulla presenza dei traumi T (ovvero traumi riguardanti la minaccia della propria incolumità).
Spesso lo scoglio più grande è la paura di provare nuovamente dolore, sia fisico che psicologico: a tale scopo le tecniche COGNITIVO COMPORTAMENTALI, unitamente alle tecniche di RILASSAMENTO E MINDFULLNESS, permettono una migliore gestione del sintomo attraverso la regolazione della tensione muscolare. Questo primo intervento permette alla donna di tornare a sentirsi efficace e non in balia dell’imprevedibile.
In caso di traumi T, la tecnica EMDR permette di lavorare sulla risposta post traumatica fino a completa elaborazione dell'accaduto.

Qualora siano presenti eventi stressanti che perdurano, a cui è necessario far fronte (cambio di lavoro, nuovo stile di vita, nuova relazione su cui si sta investendo molto emotivamente o fine di una relazione disfunzionale), le strategie utilizzate prevedono una miglior gestione dello stress e delle risposte emotive, sviluppando nuove modalità di decompressione emotiva e incentivazione delle risorse personali. Si interviene prima sul riconoscimento dei bisogni emotivi e sul loro soddisfacimento (limiti sani, esplorazione, rispecchiamento emotivo in primis), per passare poi allo sviluppo delle abilità assertive che permettono di avere rapporti equilibrati, ruoli e responsabilità definite all'interno delle relazioni. Riconoscere i propri bisogni, dar loro un nome e validarli, collegarli alle proprie emozioni, significa iniziare a sentire nel profondo e stabilire limiti sani per la propria identità.
Nell' eventualità di dinamiche di coppia non funzionali, si adottano interventi mirati ad una comunicazione efficace al ripristino di una intimità e complicità di coppia.
Una luce in fondo al tunnel

Se ti sei riconosciuta nel profilo, se hai provato quelle sensazioni, se una parte di te sente un carico emotivo eccessivo da tempo ma ha comunque cercato di tenere duro, forse è arrivato il momento di fermarti. Il tuo corpo e la tua vita ti stanno chiedendo uno stop e lo stanno facendo nel solo modo che gli consente di essere ascoltati: colpire proprio lì dove la vita ha inizio

Dottoressa Anna Chiara Venturini
Psicologa Psicoterapeuta Cognitivo-Comportamentale
Formazione in Schema Therapy
Terapeuta EMDR
www.psicotime.it
TI POTREBBERO INTERESSARE ANCHE:
L'INCUBO DELLA CISTITE CRONICAhttps://lamiaginecologa.com/lincubo-della-cistite-batterica-cronica/
LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO https://lamiaginecologa.com/la-vulvodinia-un-insopportabile-dolore-intimo-femminile/
VULVODINIA: LE DIMENSIONI DEL PROBLEMA https://lamiaginecologa.com/vulvodinia-le-dimensioni-del-problema/
INTERNATIONAL SOCIETY FOR STUDY OF VULVOVAGINAL DESEASE https://www.issvd.org/
NATIONAL VULVODYNIA ASSOTIATION https://www.nva.org/
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022
APPROCCIO SESSUOLOGICO ALLA VULVODINIA
La vulvodinia è una condizione invalidante della sessualità femminile poichè interviene in modo incisivo nella vita di coppia. Nella vulvodinia il rapporto sessuale è caratterizzato da dolore, di conseguenza i partners tendono ad assumere comportamenti che progressivamente conducono al totale evitamento della sessualità, rischiando di compromettere la relazione di coppia.
La vulvodinia è una condizione che tende a deteriorare la donna stessa, nella sua autostima e nel senso di autoefficacia personale, creando una ferita profonda nell’area della femminilità.
Dopo la comparsa dei primi sintomi locali, inizia una serie di comportamenti tipici della donna e poi della coppia che conducono ad un’escalation del disagio:
1) Sottovalutazione dei sintomi e sporadico comportamento di evitamento della penetrazione. Inizialmente si pensa che il dolore derivi esclusivamente da una condizione dermatologica momentanea, pertanto si tende ad evitare la penetrazione durante il rapporto sessuale facendo solo sporadici tentativi.
2) Limitazione della flessibilità sessuale. In un secondo momento, vedendo che la situazione dolorosa non migliora, si possono mettere in atto 2 diverse modalità di comportamento: a) diminuzione dei tentativi di penetrazione e limitazione della sessualità al solo scambio masturbatorio; b) assunzione di un approccio più aggressivo, insistendo sui tentativi di penetrazione, imponendosi di sopportare il dolore.
3) Ansia e tristezza procurano pianto post coitale. In questa fase ci si rende conto che il problema “dermatologico” non si risolve da solo. Questa presa di coscienza provoca senso di impotenza e paura che si manifestano con attacchi ansiosi prima di ogni approccio sessuale e crisi di pianto dopo il rapporto doloroso.
4) Evitamento assoluto della sessualità. Il vissuto del piacere durante il rapporto sessuale si riduce ampiamente fino ad essere sostituito dal dolore, dall’ansia e dalla tristezza. Queste emozioni vengono automaticamente associate al rapporto sessuale con la conseguenza di evitare totalmente ogni tipo di approccio.
5) Freddezza e assenza di tenerezza nella coppia. La paura di trovarsi nella situazione in cui il partner esprima desiderio sessuale rende la donna fredda e distaccata, intenta ad evitare ogni forma di contatto e vicinanza fisica.
L’esito di questa escalation comportamentale mette la donna e la coppia in una situazione di esplicita crisi che spesso sfocia nella separazione.

Le conseguenze psicologiche possono essere molteplici:
a) progressivo svilimento della propria femminilità
b) erosione della propria autostima per non sentirsi in grado di provare e procurare piacere
c) Riduzione del senso di autoefficacia personale per non essere stata in grado di risolvere il problema

d) stato ansioso depressivo ed evitamento sociale
e) riduzione del piacere, della gioia e dell’interesse a svolgere altri compiti di vita quotidiana, che può ripercuotersi anche in altre aree come lo studio e il lavoro
f) accentuazione dei conflitti con alcune figure specifiche della famiglia di origine.
***************************
Ci sono percorsi alternativi che si possono attuare per evitare che il disagio locale conduca ad esiti così drammatici? Cosa posso fare per evitare che un disagio locale pervada altre aree della mia vita?

1) Quando l’attività sessuale provoca dolore o fastidio è fondamentale FERMARSI e rivolgersi al proprio ginecologo, NON INSISTERE con la penetrazione, NON SOTTOVALUTARE il disagio
2) Insieme al proprio ginecologo VALUTARE la possibilità di prendere in considerazione una CONSULENZA SESSUOLOGICA
3) Insieme al consulente sessuologo INTRAPRENDERE UN PERCORSO SESSUOLOGICO CLINICO,in collaborazione con il ginecologo esperto.
Non mi sono rivolta subito a un ginecologo e adesso provo molta ansia, cosa posso fare?

1) Sei ancora in tempo per limitare il disagio, pertanto puoi rivolgerti a un ginecologo esperto nella vulvodinia!
2) Puoi rivolgerti ad un sessuologo esperto nel trattamento della vulvodinia! Eventualmente il consulente ti fornirà il contatto di un ginecologo esperto.

Che cosa è una consulenza sessuologica?
l’OMS definisce la consulenza sessuologica come “attività di sostegno capace di aiutare le persone in difficoltà ad assimilare le loro conoscenze e trasformarle in stili di vita soddisfacenti e comportamenti responsabili”.
Durante una consulenza sessuologica vengono raccolte tutte le informazioni che riguardano la situazione presente e passata della donna. Queste informazioni possono essere confrontate con quelle raccolte dal ginecologo.
Sulla base delle informazioni emerse durante la consulenza si valutano 3 possibilità:
a) Il consulente non individua fattori che possano essere risolti attraverso un approccio sessuologico
b) Il consulente riscontra le condizioni per proseguire con un approccio di sostegno alla risoluzione, in collaborazione col ginecologo
c) Il consulente riscontra le condizioni per intraprendere un percorso di terapia sessuologica ad approccio breve mediante applicazione di PROTOCOLLI SPECIFICI

Cosa sono i protocolli specifici?
I protocolli sono azioni terapeutiche basate su direttive pratiche (mansioni) proposte dal consulente che la donna e/o la coppia esplicano a casa. Essi promuovono comportamenti virtuosi per la donna e per la coppia.
Le mansioni prevedono esercizi fisici allo scopo di:
1) desensibilizzare la parte coinvolta dal bruciore o dolore mediante esercizi di contatto,
2) ridurre la tensione muscolare con massaggi specifici.
Il consulente, oltre ai protocolli specifici, potrebbe riscontrare le condizioni per intraprendere un percorso sessuologico inserendo come supporto anche il partner.
I protocolli vengono integrati con colloqui psicologici che aiutano a comprendere il percorso da attuare per la risoluzione o il miglioramento del disagio.
E per finire...
“L’amore è la risposta, ma mentre aspettate la risposta il sesso può suggerire delle ottime domande.” Woody Allen.
della Dott.ssa Giusy Nasello,
Psicoterapeuta ad approccio Cognitivo-Comportamentale, specialista in Sessuologia Clinica
TI POTREBBERO INTERESSARE ANCHE:
L'INCUBO DELLA CISTITE CRONICAhttps://lamiaginecologa.com/lincubo-della-cistite-batterica-cronica/
LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO https://lamiaginecologa.com/la-vulvodinia-un-insopportabile-dolore-intimo-femminile/
VULVODINIA: LE DIMENSIONI DEL PROBLEMA https://lamiaginecologa.com/vulvodinia-le-dimensioni-del-problema/
INTERNATIONAL SOCIETY FOR STUDY OF VULVOVAGINAL DESEASE https://www.issvd.org/
NATIONAL VULVODYNIA ASSOTIATION https://www.nva.org/
- Conoscere la vulvodinia, 2° video. Il dolore nella vulvodinia, le sue caratteristiche, il dolore buono e il dolore cattivo…
- Conoscere la vulvodinia, 1° video. La storia, la classificazione, i segni e molto altro.
- LA VULVODINIA: UN INSOPPORTABILE DOLORE INTIMO FEMMINILE. SINTOMI E CURE.
- Papilloma Virus: Intervista su Radio Roma Capitale luglio 2022
- CISTITE RICORRENTE Intervista su Radio Roma Capitale maggio 2022