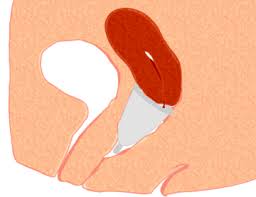
 E’ una coppetta di silicone a forma di imbuto (lungo circa 4-5 cm, del diametro di 3 cm), che viene posizionata all’interno del canale vaginale per raccoglie il sangue durante il ciclo mestruale.
E’ una coppetta di silicone a forma di imbuto (lungo circa 4-5 cm, del diametro di 3 cm), che viene posizionata all’interno del canale vaginale per raccoglie il sangue durante il ciclo mestruale.
E’ ben tollerata, non altera il pH vaginale, la naturale flora e le secrezioni spontanee. A differenza dei tamponi interni non da secchezza vaginale nè irritazioni. Inoltre non ci sono rischi che in vagina rimangano fibre sintetiche né vi sia contatto con sostanze chimiche. Non fa sudare e non irrita come gli assorbenti esterni.
 Le donne che la usano riferiscono che, una volta inserita, si posiziona correttamente da sola e non ha bisogno di essere incastrata in un punto specifico. Può essere svuotata e pulita periodicamente dal sangue che si raccoglie al suo interno (ogni 4-8 ore, ma può essere tenuta anche durante la notte). Per toglierla è sufficiente spingere leggermente verso il basso con l’addome come quando si va di corpo ed estrarla facendo trazione sul gambo inferiore. Viene sterilizzata al primo utilizzo e, successivamentem quando viene riposta alla fine del ciclo mestruale. Può essere utilizzata da chi è allergico al lattice in quanto non contiene questo materiale. Non sono riportati sindromi da
Le donne che la usano riferiscono che, una volta inserita, si posiziona correttamente da sola e non ha bisogno di essere incastrata in un punto specifico. Può essere svuotata e pulita periodicamente dal sangue che si raccoglie al suo interno (ogni 4-8 ore, ma può essere tenuta anche durante la notte). Per toglierla è sufficiente spingere leggermente verso il basso con l’addome come quando si va di corpo ed estrarla facendo trazione sul gambo inferiore. Viene sterilizzata al primo utilizzo e, successivamentem quando viene riposta alla fine del ciclo mestruale. Può essere utilizzata da chi è allergico al lattice in quanto non contiene questo materiale. Non sono riportati sindromi da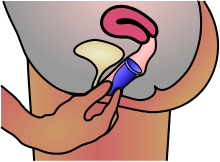 shock tossico da riassorbimento in associazione con l'uso della coppetta mestruale. Inoltre non è stata evidenziata relazione con la patologia endometriosica.
shock tossico da riassorbimento in associazione con l'uso della coppetta mestruale. Inoltre non è stata evidenziata relazione con la patologia endometriosica.
Esiste in due misure, da scegliere in base all’età e al fatto di aver o meno partorito. Le capacità di solito sono di 30 ml per la grande (M) e 20 ml per la piccola (S). Non è consigliata in chi non ha ancora avuto rapporti, perchè anche la misura più piccola difficilmente passa attraverso un imene integro.
LA COPPETTA MESTRUALE SEMBRA PRESENTARE MOLTI VANTAGGI:
1. Non dà fastidio
La coppetta mestruale non si sente. A differenza degli assorbenti esterni e dei tamponi interni non provoca alcun fastidio, soprattutto per quanto riguarda dolore, bruciore o sfregamento sulla pelle.
2. E' pratica
La coppetta mestruale è semplice da indossare e da sostituire. Anche in caso di flusso piuttosto abbondante, sarà necessario svuotarla meno frequentemente rispetto al cambio dell'assorbente.
3. Lascia libertà di movimento
Dà piena libertà di movimento. Basta imparare ad utilizzarla correttamente ed a svuotarla al momento giusto. Si può usare durante lo sport o al mare senza problemi. Non si inzuppa e non si impregna. Soprattutto, è completamente invisibile.
4. E' anallergica 
A differenza degli assorbenti interni ed esterni, la coppetta mestruale non viene trattata con sbiancanti o cloro e non contiene sostanze profumate o altri componenti in grado di provocare allergie.
5. Porta un risparmio economico
Una coppetta mestruale standard costa meno di 20 euro e può durare fino a 10 anni senza rovinarsi.
6. E' ecologica!
Gli assorbenti tradizionali sono rifiuti non riciclabili. La coppetta mestruale si riusa ad ogni mestruazione ed è una scelta contro la cultura dell'usa-e-getta.
TI POTREBBERO ANCHE INTERESSARE:
PERCHE’ IL CHECK UP GINECOLOGICO COMPLETO?
TUTTO QUELLO CHE BISOGNA SAPERE SU L’HPV




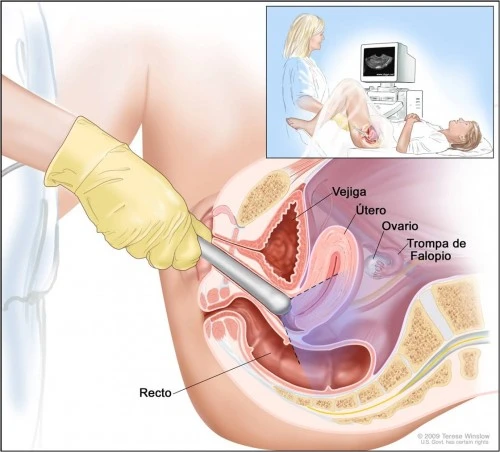 Ma oggi fare una visita ginecologica vuol dire non soltanto fare la palpazione bimanuale, ma anche.....
Ma oggi fare una visita ginecologica vuol dire non soltanto fare la palpazione bimanuale, ma anche.....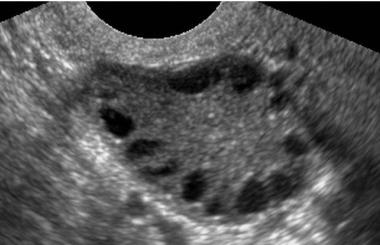
 azione a catena:
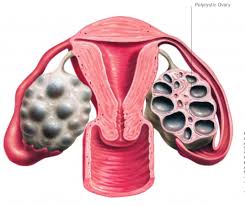
azione a catena: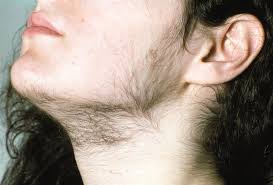 I sintomi della PCOs in genere iniziano gradualmente. Spesso si manifestano nell’adolescenza, dopo i primi cicli, con la comparsa di irregolarità mestruali. Possono peggiorare nel tempo, specialmente se il peso corporeo aumenta eccessivamente, sino alla manifestazione delle vere disfunzioni metaboliche che si evidenziano prevalentemente in età perimenopausale. Nel 50% dei casi è presente una familiarità.
I sintomi della PCOs in genere iniziano gradualmente. Spesso si manifestano nell’adolescenza, dopo i primi cicli, con la comparsa di irregolarità mestruali. Possono peggiorare nel tempo, specialmente se il peso corporeo aumenta eccessivamente, sino alla manifestazione delle vere disfunzioni metaboliche che si evidenziano prevalentemente in età perimenopausale. Nel 50% dei casi è presente una familiarità.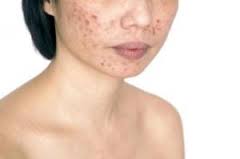 (assenza del ciclo), metrorragia (sanguinamento irregolare) ,
(assenza del ciclo), metrorragia (sanguinamento irregolare) , no del poro stesso.
no del poro stesso.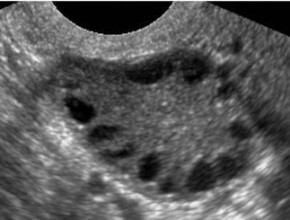


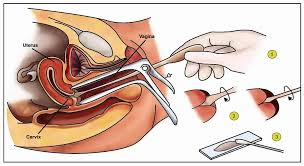
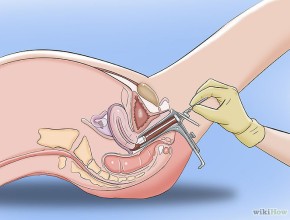

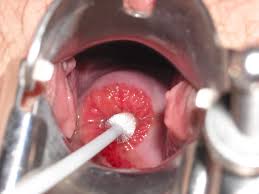
 perto per evidenziare il collo dell’utero. Generalmente l’inserimento non provoca dolore se viene applicato un po’ di gel lubrificante sul bordo dello speculum. Vengono eseguiti sul collo dell'utero 2 prelievi di cellule: uno esterno, con una spatola piatta strusciata delicatamente sulla cervice; e uno interno, mediante un piccolo spazzolino inserito e ruotato nel canale cervicale. La spatola e lo spazzolino si strisciano su un vetrino e si fissano con uno spray isolante, oppure si immergono in una soluzione che viene centrifugata e usata per allestire il vetrino. Il vetrino viene analizzato con un microscopio per evidenziare le eventuali anomalie cellulari presenti nel campione.
perto per evidenziare il collo dell’utero. Generalmente l’inserimento non provoca dolore se viene applicato un po’ di gel lubrificante sul bordo dello speculum. Vengono eseguiti sul collo dell'utero 2 prelievi di cellule: uno esterno, con una spatola piatta strusciata delicatamente sulla cervice; e uno interno, mediante un piccolo spazzolino inserito e ruotato nel canale cervicale. La spatola e lo spazzolino si strisciano su un vetrino e si fissano con uno spray isolante, oppure si immergono in una soluzione che viene centrifugata e usata per allestire il vetrino. Il vetrino viene analizzato con un microscopio per evidenziare le eventuali anomalie cellulari presenti nel campione.



 Perchè giustificarne l’utilizzo su vasta scala? In realtà c’è il forte sospetto che queste compagnie offrano la crioconservazione degli ovociti perchè vogliono che le loro dipendenti non vengano distratte dalla carriera a causa dell’arrivo di un figlio. Congelare le tue uova è un modo efficace per gestire la tua carriera e la tua maternità.
Perchè giustificarne l’utilizzo su vasta scala? In realtà c’è il forte sospetto che queste compagnie offrano la crioconservazione degli ovociti perchè vogliono che le loro dipendenti non vengano distratte dalla carriera a causa dell’arrivo di un figlio. Congelare le tue uova è un modo efficace per gestire la tua carriera e la tua maternità.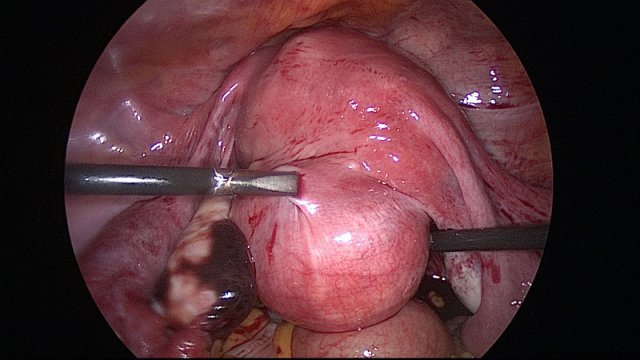
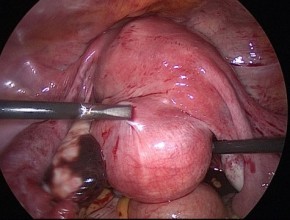
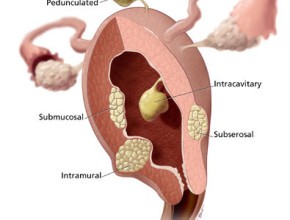 L’incidenza dei fibromi uterini è molto alta e più del 30% delle donne che arriva all’età di 50 anni ha questa patologia. La presenza di recettori ormonali nel tessuto fibromatoso li rende sensibili all’influenza degli estrogeni, per cui tendono ad aumentare di dimensioni durante il corso della vita fertile. Dopo la menopausa i fibromi si rimpiccioliscono, raramente scompaiono completamente, e comunque generalmente il loro sviluppo si arresta. Nella maggior parte dei casi la crescita dei fibromi uterini è piuttosto lenta, ma a volte può essere molto rapida.
L’incidenza dei fibromi uterini è molto alta e più del 30% delle donne che arriva all’età di 50 anni ha questa patologia. La presenza di recettori ormonali nel tessuto fibromatoso li rende sensibili all’influenza degli estrogeni, per cui tendono ad aumentare di dimensioni durante il corso della vita fertile. Dopo la menopausa i fibromi si rimpiccioliscono, raramente scompaiono completamente, e comunque generalmente il loro sviluppo si arresta. Nella maggior parte dei casi la crescita dei fibromi uterini è piuttosto lenta, ma a volte può essere molto rapida. anni.
anni.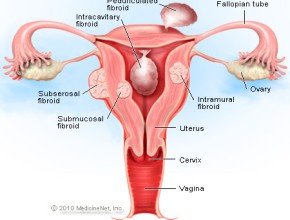 ecazione rispetto all’utero:
ecazione rispetto all’utero: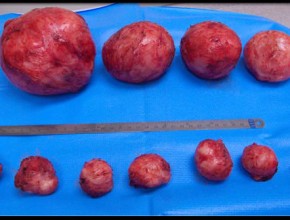
 opo la miomectomia, nell’utero possono comparire nuovi fibromi che possono provocare nuovi disagi!
opo la miomectomia, nell’utero possono comparire nuovi fibromi che possono provocare nuovi disagi!

 recidiva tumorale bevendo caffe'.
recidiva tumorale bevendo caffe'.
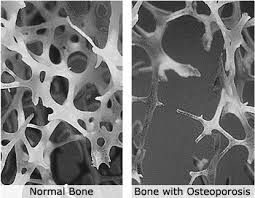
 SALE si verifica tra i 51 e i 75 anni. All'inizio della menopausa il calo degli estrogeni provoca un’accelerata perdita ossea (la perdita può aumentare di dieci volte, al tasso di 3-5%/anno) per circa 5-7 anni, per poi andare lentamente stabilizzandosi.
SALE si verifica tra i 51 e i 75 anni. All'inizio della menopausa il calo degli estrogeni provoca un’accelerata perdita ossea (la perdita può aumentare di dieci volte, al tasso di 3-5%/anno) per circa 5-7 anni, per poi andare lentamente stabilizzandosi.

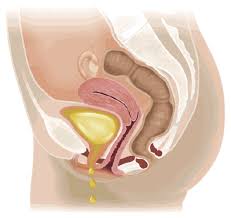

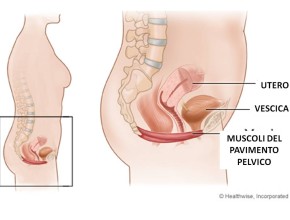
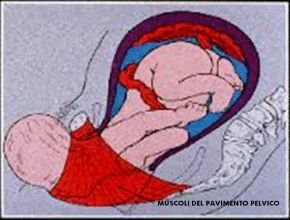 Il parto vaginale è la causa più importante del danneggiamento di questi muscoli (ma a volte anche l’eccessivo aumento del peso corporeo, o la tosse cronica, ecc.). Come conseguenza di questa alterazione muscolare la vescica scivola verso il basso e Il collo vescicale tende ad aprirsi con facilità all’aumento della pressione addominale (ad esempio per la tosse) provocando la fuoriuscita di urina.
Il parto vaginale è la causa più importante del danneggiamento di questi muscoli (ma a volte anche l’eccessivo aumento del peso corporeo, o la tosse cronica, ecc.). Come conseguenza di questa alterazione muscolare la vescica scivola verso il basso e Il collo vescicale tende ad aprirsi con facilità all’aumento della pressione addominale (ad esempio per la tosse) provocando la fuoriuscita di urina.
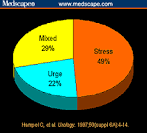
 ando e come avvengono gli episodi di incontinenza.
ando e come avvengono gli episodi di incontinenza.
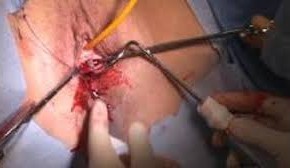 Il trattamento della incontinenza da sforzo può essere anch’esso riabilitativo, in cui devi fare degli esercizi muscolari che rinforzino il piano del pavimento pelvico (esercizi di Kegel). Se la riabilitazione fallisce o l’incontinenza è severa, devi ricorrere al trattamento chirurgico che generalmente è molto efficace. Lo scopo della terapia chirugica e quello di riposizionare in alto l’uretra e il collo vescicale per mantenerli chiusi durante gli
Il trattamento della incontinenza da sforzo può essere anch’esso riabilitativo, in cui devi fare degli esercizi muscolari che rinforzino il piano del pavimento pelvico (esercizi di Kegel). Se la riabilitazione fallisce o l’incontinenza è severa, devi ricorrere al trattamento chirurgico che generalmente è molto efficace. Lo scopo della terapia chirugica e quello di riposizionare in alto l’uretra e il collo vescicale per mantenerli chiusi durante gli 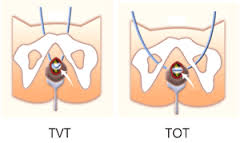 aumenti della pressione addominale. Le tecniche che attualmente più utilizziamo, miniinvasive, prevedono l'uso di una benderella di materiale protesico sottouretrale (TVT, TOT); durante l'aumento della pressione addominale l'uretra scende verso il basso e si appoggia sulla benderella, chiudendosi.
aumenti della pressione addominale. Le tecniche che attualmente più utilizziamo, miniinvasive, prevedono l'uso di una benderella di materiale protesico sottouretrale (TVT, TOT); durante l'aumento della pressione addominale l'uretra scende verso il basso e si appoggia sulla benderella, chiudendosi.

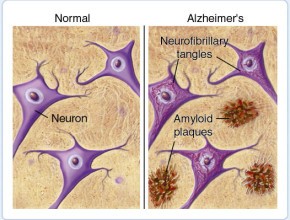
 Oggi sappiamo che nel circa il 50% dei malati l’Alzheimer viene diagnosticato troppo tardi, cioè quando ormai troppe aree del cervello sono devastate dalla malattia.
Oggi sappiamo che nel circa il 50% dei malati l’Alzheimer viene diagnosticato troppo tardi, cioè quando ormai troppe aree del cervello sono devastate dalla malattia.